ARTRITE PSORIASICA: SEMEIOTICA DELLE LESIONI ELEMENTARI IN RISONANZA MAGNETICA
AUTORI:
1Marina Carotti, 2Fausto Salaffi , 3Enrico Scarano
1Radiologia Generale e Pediatrica – Dipartimento di Scienze Radiologiche, Università Politecnica delle Marche, Ancona
2Clinica Reumatologica Ospedale “Carlo Urbani”, Dipartimento Scienze Cliniche e Molecolari Università Politecnica delle Marche, Jesi, Ancona
3 Unità Operativa di Radiologia – Ospedale “San Carlo”, Potenza
INTRODUZIONE
La risonanza magnetica, grazie alla multiplanareità, all’elevata risoluzione di contrasto e alla panoramicità, fornisce un rilevante contributo per lo studio sia dello scheletro assiale che appendicolare, in corso di artrite psoriasica (McQueen F, et al. Arthritis Res Ther 2006). L’impiego di sequenze appropriate (fat sat) e la somministrazione di mezzo di contrasto consentono di formulare una diagnosi precoce e di ottenere una corretta visualizzazione delle strutture interessate dal processo infiammatorio (Schoellnast H, et al. AJR Am J Roentgenol. 2006).
A livello dello scheletro assiale, la risonanza magnetica è in grado di visualizzare, in fase pre-radiologica, l’edema osseo dei corpi vertebrali, la distensione capsulare delle articolazioni interapofisarie, costo-vertebrali, sterno-costali e manubrio-sternali, così come la flogosi a livello dell’inserzione dei tendini e legamenti e dei tessuti molli paravertebrali (Castillo-Gallego C, et al Arthritis Rheum. 2013).
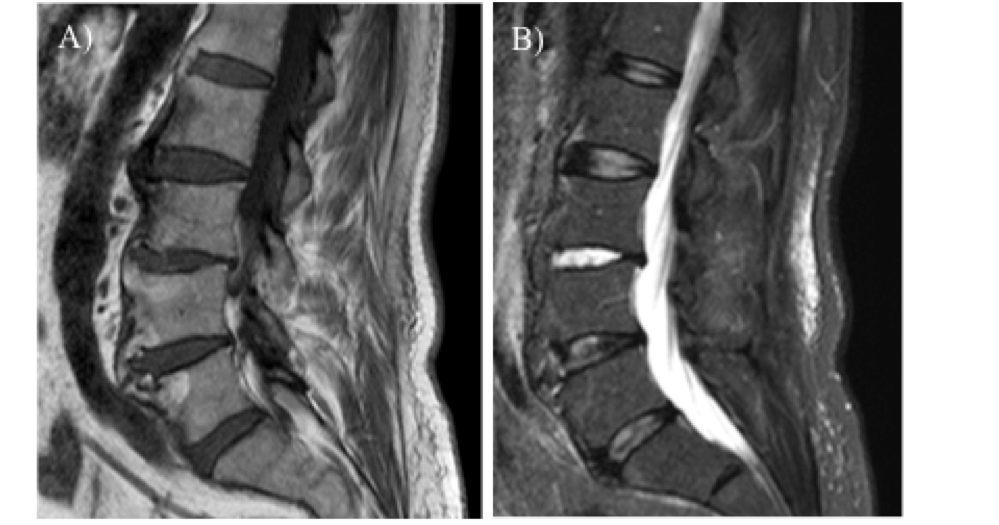
Come per la spondlite anchilosante, anche nell’artrite psoriasica, essa risulta particolarmente utile nelle fasi precoci della sacroileite e consente la visualizzazione sia delle lesioni acute (edema osseo, versamento articolare, entesite, capsulite e sinovite) (Figura 1) che croniche (erosioni, accumulo intrasongioso di tessuto adiposo, sclerosi subcondrale e formazione di ponti ossei) (Madsen KB, et al. Arthritis Care Res (Hoboken). 2010, – Guglielmi G, et al. Clin Rheumatol. 2009).
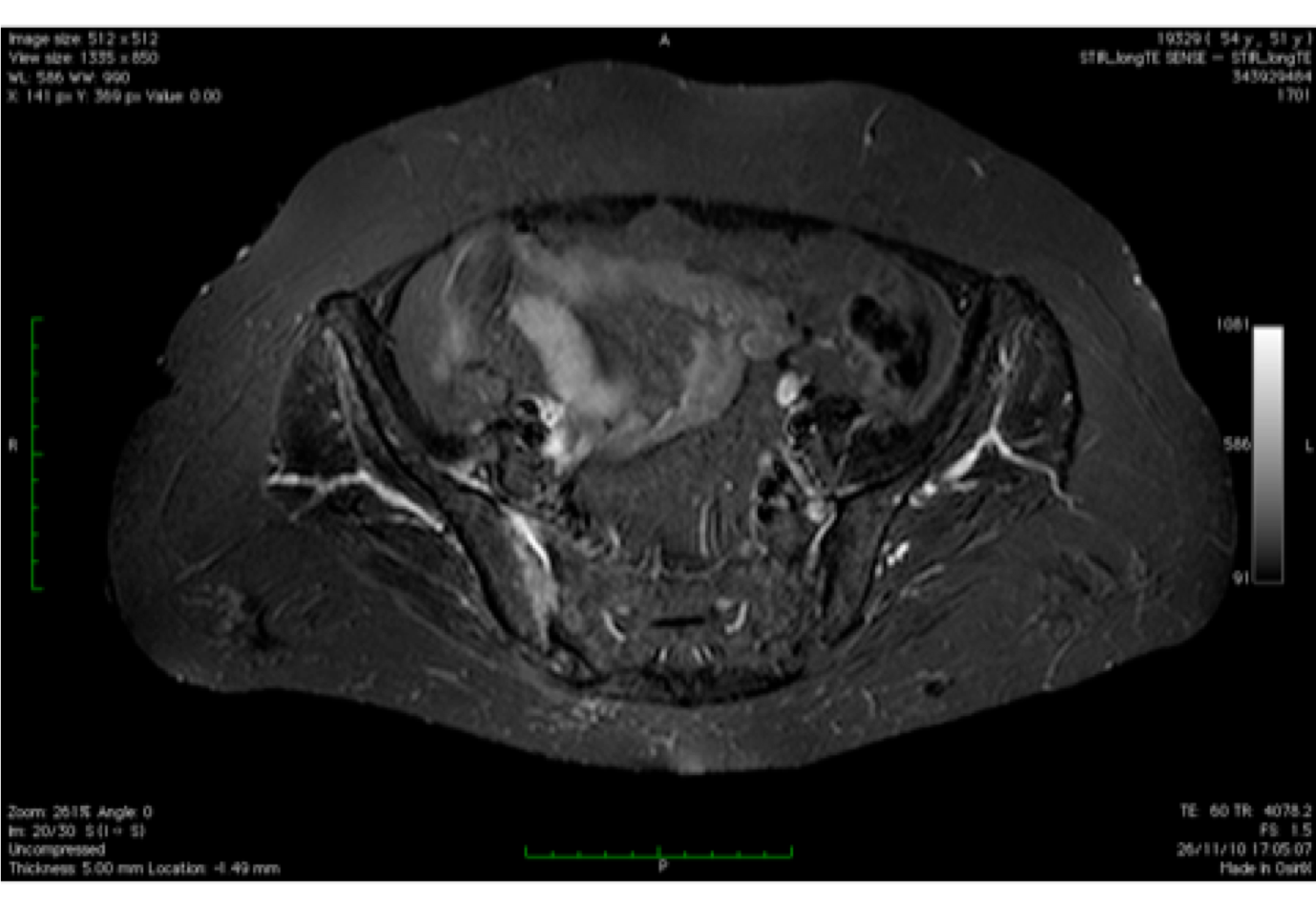
Figura 1: Artrite psoriasica. Risonanza magnetica del bacino. Sacroileite monolaterale. La sequenza T2 fat sat in sezione assiale evidenzia edema intraspongioso a carico dell’articolazione sacro-iliaca destra.
L’artrite periferica predilige, generalmente, le articolazioni interfalangee distali di mani e piedi, ma anche le interfalangee prossimali, le coxo-femorali, le caviglie, le spalle e le articolazioni temporo-mandibolari (Figura 2). L’entesite coinvolge più frequentemente il tendine d’Achille, la fascia plantare e il tendine rotuleo con ispessimento degli stessi, borsite ed edema osseo inserzionale (Østergaard M, et al. Best Pract Res Clin Rheumatol. 2004 – Eshed I, et al. Ann Rheum Dis. 2007).
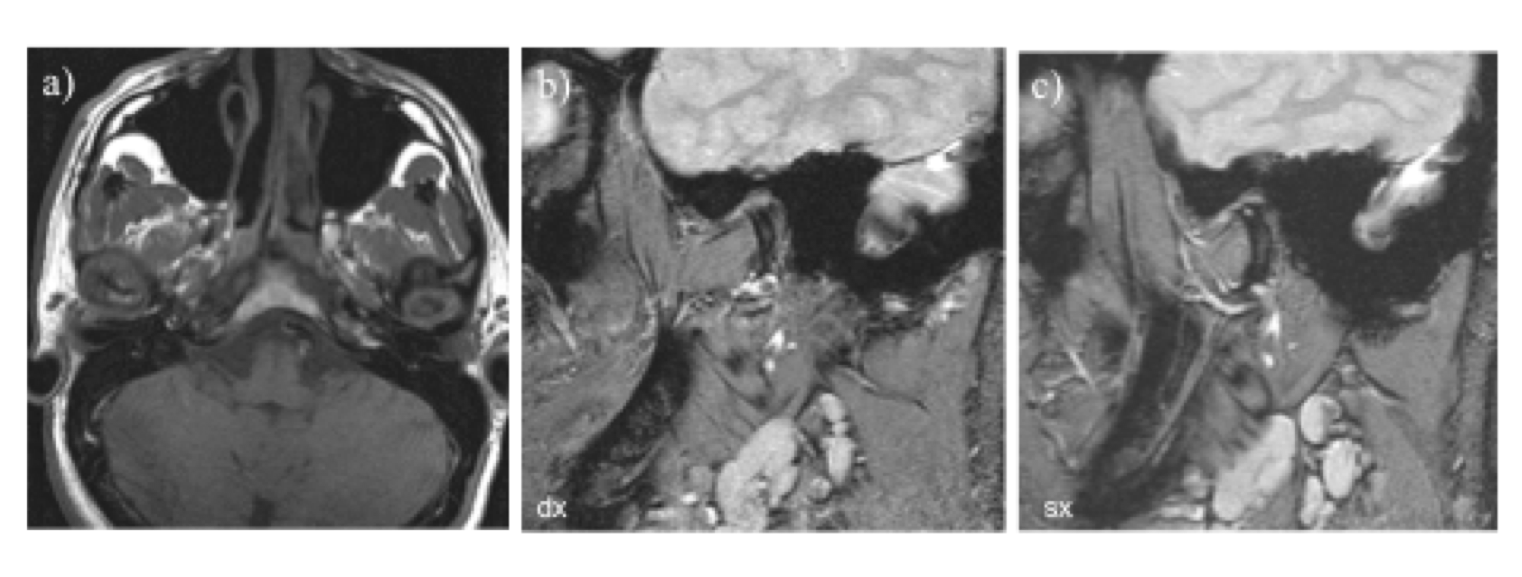
Figura 2: Sequenze Ax FSE T1 (a) e GRE T2 morfologiche (b,c): è evidente il rimaneggiamento strutturale osseo di entrambe le ATM, più marcato a destra, con distensione della caspula articolare, erosioni e cisti subcondrali in paziente con artrite psoriasica nota.
A livello dello scheletro appendicolare la risonanza magnetica consente la definizione del pattern di interessamento articolare e il riconoscimento delle lesioni elementari (sinovite, tenosinovite, entesite, borsite, edema extra-capsulare e dei tessuti molli sottocutanei, periostite, edema osseo, erosioni ossee, metaplasia adiposa e proliferazione ossea) (Østergaard M, et al. Best Pract Res Clin Rheumatol. 2004).
FONDAMENTI GENERALI DI RISONANZA MAGNETICA
L’esame di risonanza magnetica dovrebbe sempre prevedere sequenze morfologiche (di solito Spin Echo T1 pesate e Gradient Echo T2), che consentono di evidenziare le lesioni croniche, quali le erosioni ossee, l’accumulo adiposo periarticolare (alto segnale nelle sequenze T1 con basso segnale nelle sequenze in soppressione del tessuto adiposo) e la proliferazione ossea e sequenze ad alto contrasto o fluido-sensibili (sequenze T2 pesate con soppressione del grasso: STIR o simili) per la visualizzazione delle lesioni infiammatorie attive, in particolare dell’edema osseo e periarticolare, della distensione fluida della capsula articolare, delle guaine tendinee e delle borse periarticolari .
L’esame può essere completato con sequenze T1 pesate con soppressione del grasso, dopo somministrazione del mezzo di contrasto, che consentono la visualizzazione dell’alto segnale determinato dall’impregnazione della spongiosa ossea (osteite), delle erosioni, delle borse, delle guaine tendinee e della sinovia, espressione di infiammazione in fase attiva.
Va tuttavia precisato che non sempre è indispensabile somministrare il mezzo di contrasto, poichè è stata dimostrata una diretta correlazione tra l’elevato segnale nelle sequenze T2 STIR (edema o infiammazione) e l’enhancement contrastografico dopo mezzo di contrasto. L’utilizzo di sequenze dinamiche, dopo mdc, risultano essere particolarmente utili per la quantificazione dell’entità della flogosi e per la valutazione della risposta al trattamento.
COINVOLGIMENTO ASSIALE: SEGNI DI INFIAMMAZIONE ATTIVA E LESIONI STRUTTURALI
Come nelle altre spondiloentesoartriti, nell’artrite psoriasica, l’impegno assiale prevede l’interessamento sia del rachide che delle articolazioni sacro-iliache. A livello del rachide è tipico il coinvolgimento infiammatorio dei corpi vertebrali, delle articolazioni zigoapofisarie, costovertebrali, sternocostali e manubriosternali. Frequente, inoltre, è l’interessamento flogistico delle entesi dei legamenti sovraspinosi, interspinosi e dei legamenti gialli.
La risonanza magnetica gioca un ruolo fondamentale nella fase non-radiologica,, e con l’utilizzo di sequenze ad alto contrasto o fluido-sensibili e del mezzo di contrasto, consente la visualizzazione delle lesioni acute, quali la sinovite, il versamento articolare, l’edema osseo intraspongioso/osteite nella sede di inserzione dei tendini, dei legamenti, delle strutture capsulo-legamentose e del disco intervertebrale.
Nell’artrite psoriasica è, inoltre, frequente l’impegno delle articolazioni sacro-iliache, che, rispetto alla spondilite anchilosante, è in genere asimmetrico e meno severo. I vantaggi principali della risonanza magnetica sono legati alla sua elevata sensibilità nelle fasi precoci della malattia e alla sua capacità di discriminare il tessuto fibro-adiposo (lesione cronica), dall’edema infiammatorio intraspongioso, che viene ritenuto, secondo i criteri ASAS/OMERACT, la lesione elementare necessaria per porre diagnosi di sacro-ileite attiva (Ostergaard M, et al. J Rheumatol. 2009).
Come per il rachide, l’utilizzo di sequenze appropriate e il mezzo di contasto permette di evidenziare le altre lesioni acute, in particolare, la sinovite, il versamento articolare, l’enhancement contrastografico midollare e capsulare e l’eventuale coinvolgimento dei tessuti molli periarticolari.
Fra le lesioni strutturali croniche, la risonanza magnetica, con l’impiego delle sequenze morfologiche consente sia a livello del rachide (Figure 3 e 4) che delle articolazioni sacro-iliache (Figura 5), la visualizzazione dell’infiltrazione di tessuto adiposo intraspongioso, che rappresenta la conseguenza del processo infiammatorio acuto, a cui fa seguito l’osteosclerosi, così come le erosioni e la neoproduzione ossea, fino all’anchilosi (Weber U, et al. Arthritis Care Res (Hoboken). 2013).
Figura 3: Sequenze sagittale FSE T1 e STIR T2 (a-b): oltre all’apposizione sindesmofitosica e la sostituzione adiposa sono evidenti dei grossolani sindesmofiti non marginali a ponte a livello degli ultimi metameri lombari.
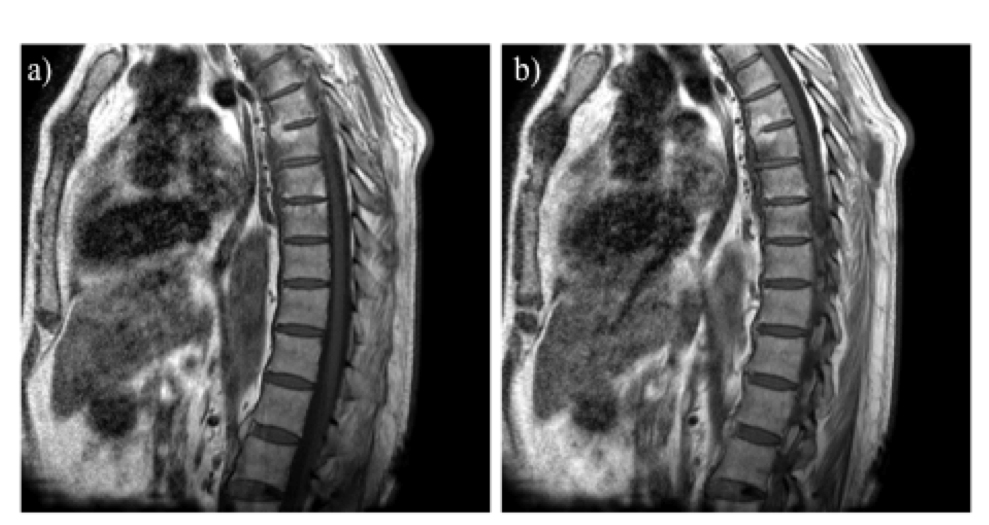
Figura 4: Sequenze sagittali T1 pesate (a-b): apposizione sindesmofitosica lungo il legamento longitudinale anteriore e i legamenti interspinosi sotto forma di sottile linea ipointensa continua che congiunge a ponte i vari metameri. E’ altresì presente la sostituzione adiposa della spongiosa ossea a livello degli spigoli somatici.
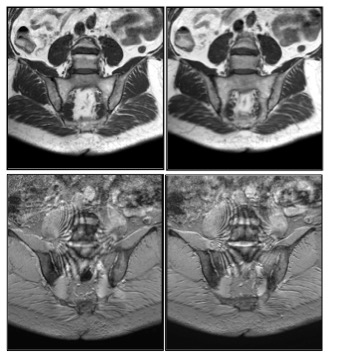
Figura 5: Sequenze morfologiche T1 e GRE T2 pesate: sono evidenti erosioni, accumulo adiposo periarticolare e sclerosi ossea subcondrale, espressione di esiti di pregressi episodi infiammatori a carico delle articolazioni sacro-iliache.
COINVOLGIMENTO PERIFERICO: SEGNI DI INFIAMMAZIONE ATTIVA E LESIONI STRUTTURALI
La risonanza magnetica nel coinvolgimento dello scheletro appendicolare in corso di artrite psoriasica consente lo studio della sinovite, dell’edema osseo, della distensione della capsula articolare, della tenosinovite e del grado di flogosi dei tessuti molli circostanti, oltre che delle lesioni osteostrutturali (erosioni e proliferazione ossea) (Figura 6).
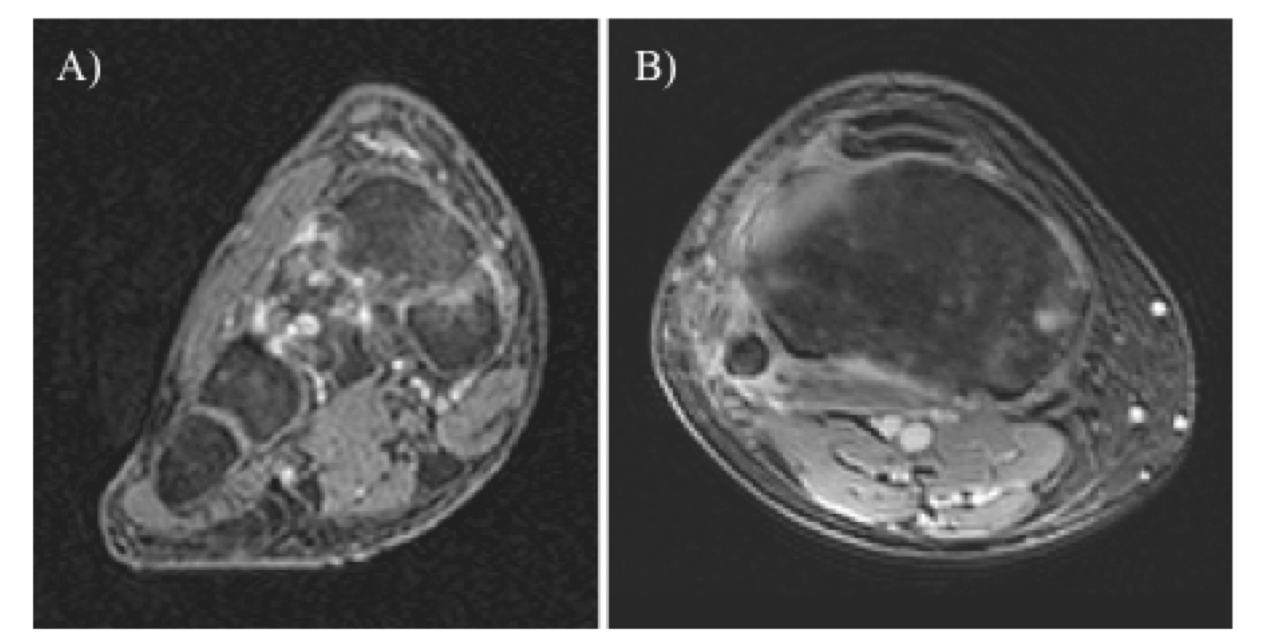
Figura 6: Sequenze T1 pesate con soppressione del grasso dopo mdc. (a) impregnazione delle erosioni e della sinovia interposta tra le ossa del tarso, di alto segnale in tale sequenza (iperintensi). (b) foci di elevato segnale anche a livello dell’inserzione tendinea o nella metafisi di un ginocchio in un paziente con artrite psoriasica (entesite ed osteite).
Nell’artrite psoriasica, generalmente, la flogosi non è circoscritta alla sola capsula articolare, ma si estende nei tessuti molli periarticolari e la sinovite rappresenterebbe un fenomeno secondario all’entesite. Il quadro tipico è rappresentato da un edema adiacente alle entesi, con estensione nei tessuti molli, al di fuori della capsula articolare. L’edema osseo puo’ anche essere diafisario, lontano, dall’articolazione, e spesso non è associato ad un coinvolgimento sinovitico-articolare.
SINOVITE
La sinovite in risonanza magnetica appare come una membrana sinoviale ispessita con segnale intermedio nelle sequenze T1 pesate, moderata/alta intensità di segnale nelle sequenze T2 pesate e nelle STIR ed iperintensità di segnale nelle sequenze T1 pesate con somministrazione di mezzo di contrasto e soppressione del grasso, in relazione ad enhancement contrastografico (Figura 7). L’accumulo di liquido all’interno della capsula articolare appare di bassa intensità di segnale nelle sequenze T1 pesate e di alto intensità nelle sequenze T2 pesate preferibilmente con soppressione del grasso (STIR o similari).
Sebbene la sinovite in corso di artrite psoriasica sia indistinguibile da quella nell’artrite reumatoide (Cimmino MA, et al. Arthritis Res Ther 2005), studi di risonanza magnetica hanno osservato che nell’artrite psoriasica il processo infiammatorio si estende a distanza dalla capsula articolare, coinvolgendo i tessuti circostanti, con ispessimento dei legamenti e dei tessuti molli periarticolari ed in particolare le entesi. Cio’ ha indotto ad ipotizzare che che il processo infiammatorio possa iniziare in sede extrasinoviale, a livello cioè delle entesi e che la sinovite sarebbe secondaria all’entesite. Studi istopatologici hanno evidenziato che all’edema osseo sub-inserzionale corrisponde un infiltrato di cellule infiammatorie, prevalentemente di tipo macrofagico, con incremento della vascolarizzazione e segni di osteite.
A supporto dell’origine entesitica, extrasinoviale del processo infiammatorio, è stato ipotizzato che alla base dell’onicopatia e del coinvolgimento delle articolazioni interfalangee distali, vi sia un’entesite del legamento ungueale e del tendine estensore, con diffusione del processo infiammatorio al letto ungueale, ai legamenti collaterali e all’articolazione stessa, con conseguente edema osseo, erosioni e neoproduzione ossea (McGonagle D, et al. Ann Rheum Dis 2002). Il tipico coinvolgimento delle articolazioni interfalangee distali impone la diagnosi differenziale con l’osteoartrosi. Studi di risonanza magnetica hanno evidenziato come nell’artrite psoriasica il processo infiammatorio, a livello dei legamenti collaterali e dei tendini, possa essere la manifestazione di esordio; cosa che generalmente non avviene nell’osteosrtrosi. Tipicamente, nell’artrite psoriasica si evidenzia ispessimento dei legamenti collaterali, edema osseo ed erosioni in sede sub-inserzionale dell’entesi ed entesofiti. L’edema osseo intraspongioso ha generalmente un carattere diffuso nel contesto della falange ungueale. Nella osteoartrosi l’edema osseo è di tipo focale, in sede subcondrale, nel punto di maggior danno cartilagineo, dove è più evidente la riduzione della rima articolare. L’utilizzo del mezzo di contrasto consente di evidenziare un enhancement contrastografico dei tessuti molli periungueali e dei legamenti collaterali ispessiti; reperti generalmente non apprezzabili in corso di osteoartrosi.
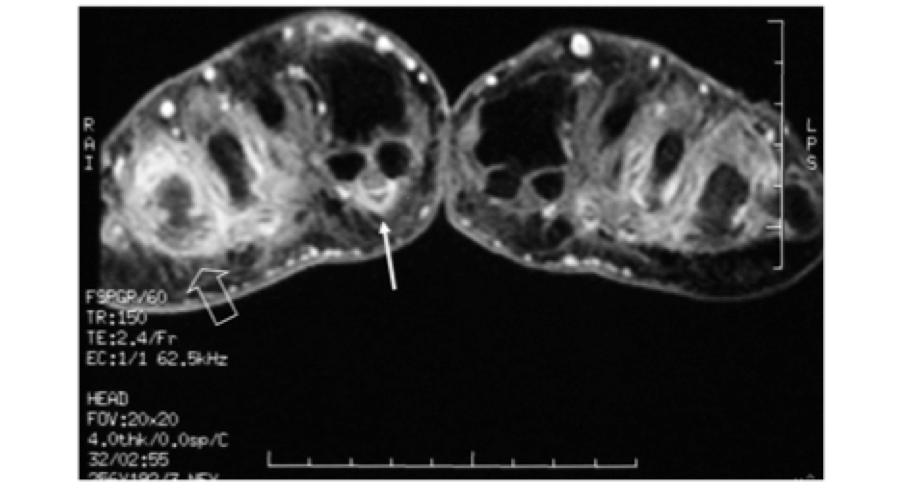
Figura 7: Sequenza AX T1 pesata con soppressione del grasso dopo mdc: aspetto ispessito della guaina tendinea del flessore del I dito (freccia piena) e della capsula articolare metatarso-falangea del IV dito del piede destro (freccia vuota) con alto segnale dopo mdc, espressione di aumentata permeabilità capillare infiammatoria (tenosinovite e sinovite).
TENOSINOVITE
La tenosinovite è la distensione fluida delle guaine sinoviali dei tendini con alta intensità di segnale nelle sequenze T1 pesate con soppressione del grasso dopo somministrazione mezzo di contrasto e nelle sequenze T2 pesate con soppressione del grasso (STIR o similari) (Schwenzer NF, et al. AJR Am J Roentgenol. 2010) (Figura 8).
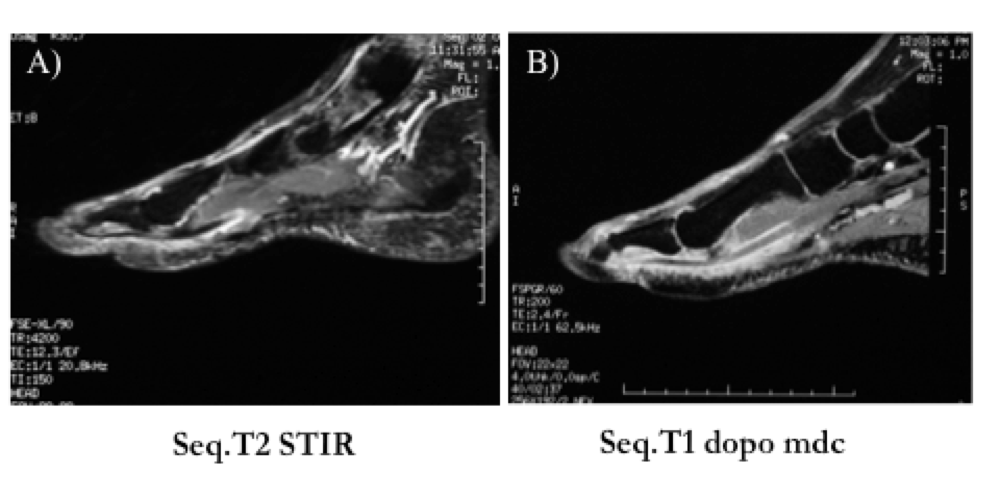
Figura 8: Sequenza sagittale STIR T2 (a): distensione fluida della guaina tendinea del flessore del I dito del piede (alto segnale). Sequenza sagittale T1 con soppressione del grasso dopo mdc (b): alto segnale della guaina tendinea stessa espressione di impregnazione di significato infiammatorio attivo (tenosinovite).
DATTILITE
La dattilite rappresenta un’importante manifestazione in corso di artrite psoriasica e viene evidenziata in circa un terzo dei pazienti. Essa è dovuta ad una combinazione variabile di diverse lesioni, quali la tenosinovite, prevalentemente dei tendini flessori, l’edema dei tessuti molli, la sinovite delle piccole articolazioni, l’infiammazione a localizzazione extracapsulare (entesite) e l’edema osseo, periarticolare, ma che a in alcuni casi può interessare l’intera falange (Figura 9).
Olivieri et al. utlizzando la risonanza magnetica, ha documentato una dattilite a livello delle dita delle mani e dei piedi in diversi pazienti con artrite psoriasica, e la principale componente era rappresentata da una tenosinovite essudativa (Olivieri I, et al. Arthritis Rheum 1996). La tenosinovite più spesso interessava i tendini flessori rispetto agli estensori e la concomitanza della sinovite delle piccole articolazioni rappresentava un’evenienza relativamente rara (6-27% dei casi).
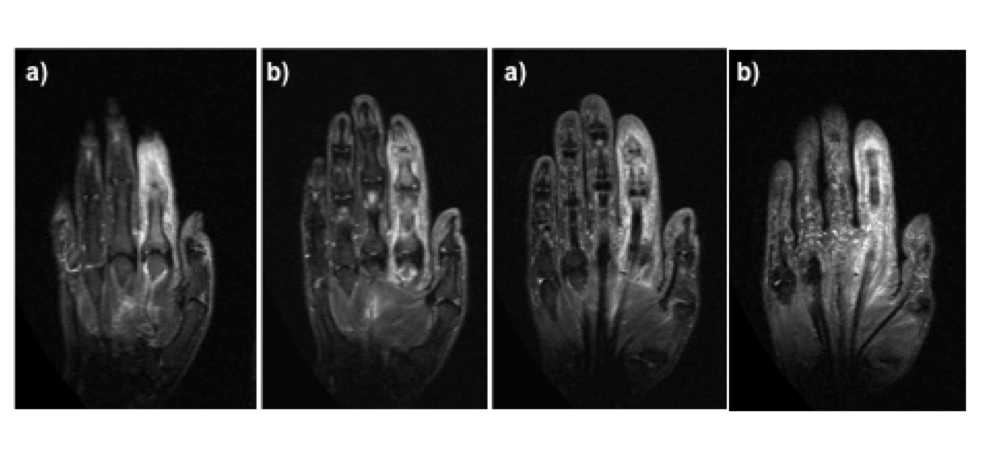
Figura 9: Sequenze STIR T2 paracoronali della mano ottenute con bobina di superficie. Si osserva in tutte le sequenze (a,b,c,d) l’ispessimento del II dito determinato da edema delle parti molli e tenosinovite del tendine flessore.
ENTESITE
L’entesite caratterizza l’infiammazione nella sede inserzionale dei tendini, dei legamenti e della capsula articolare all’osso e si manifesta con ispessimento ed iperintensità di segnale nelle sequenze T2 pesate e con edema dell’osso sub-inserzionale, che presenta alta intensità di segnale nelle sequenze T1 pesate con soppressione del grasso dopo mezzo di contrasto e nelle sequenze T2 pesate (STIR o similari) (Tan AL, et al. Rheumatology (Oxford). 2007). (Figura 10). I tendini più frequentemente coinvolti sono il tendine rotuleo, il tendine di Achille e la fascia plantare. Solitamente, si associano edema dei tessuti molli limitrofi e distensione delle borse adiacenti.
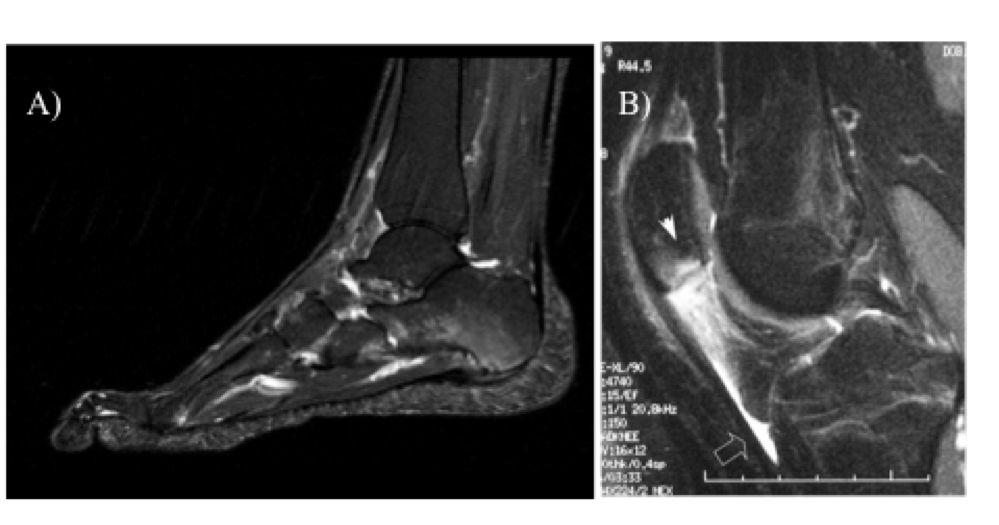
Figura 10: Sequenze sagittali T2 STIR: (a) ispessita la fascia plantare con alto segnale, da edema osseo, del calcagno in sede subinserzionale; (b) alto segnale della spongiosa ossea della rotula all’inserzione del tendine rotuleo ispessito (testa di freccia); elevato segnale anche del cellulare adiposo del corpo di Hoffa e distensione fluida della borsa infrarotulea (freccia vuota).
ONICOPATIA
L’onicopatia rappresenta una condizione frequente in corso di artrite psoriasica e in risonanza magnetica l’unghia è ispessita e a volte la superficie appare irregolare, anche quando questo reperto non è apprezzabile clinicamente (Tan AL, et al. Rheumatology (Oxford). 2007).
EDEMA OSSEO
L’edema osseo è un reperto frequente nell’artrite psoriasica, evidenziabile, non solo a livello dell’entesi e dell’osso in sede subcondrale, ma anche nei tessuti molli periarticolari o alla regione diafisaria ossea, in sede lontana dall’inserzione tendinea o dai margini articolari (Figure 11 e12).
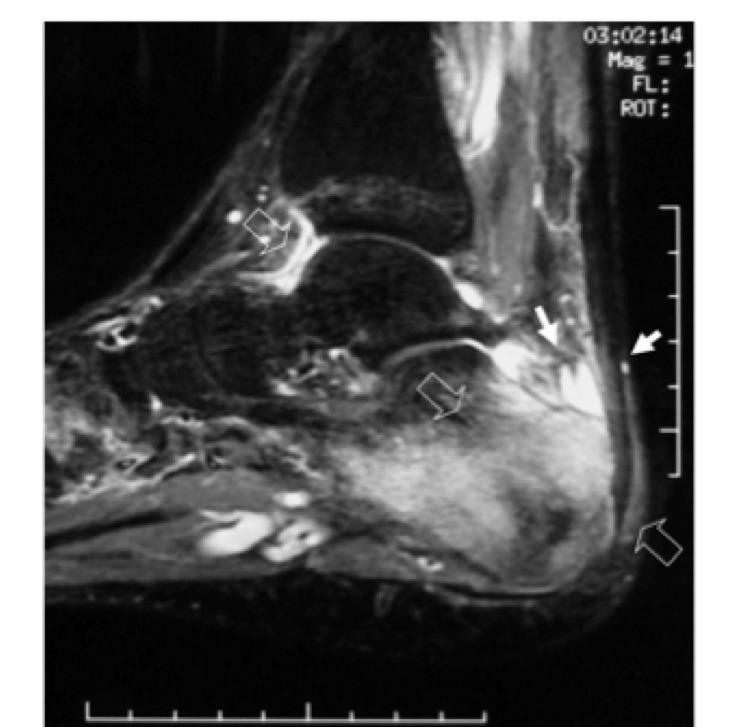
Figura 11: Sequenza sagittale STIR T2: è evidente l’ispessimento del tendine di Achille (freccia piena), il diffuso rimaneggiamento strutturale del calcagno sia all’inserzione dello stesso che in maniera diffusa a livello del corpo (freccia vuota), la distensione della borsa retrocalcaneare profonda (freccia piena) e della capsula articolare tibio-astragalica (freccia vuota). Tali alterazioni, espressione di edema, versamento ed infiammazione, appaiono tutte di alto segnale in tale sequenza.
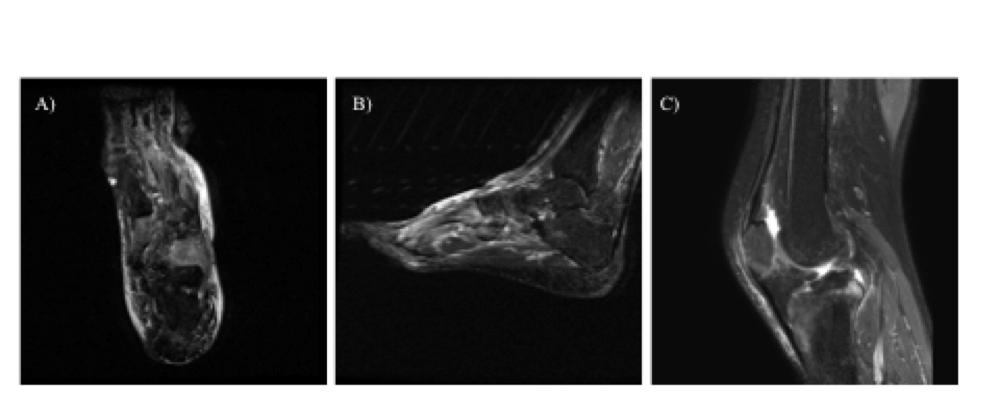
Figura 12: Sequenze T2 STIR: (a,b) diffuso ispessimento del tessuto sottocutaneo in sede dorsale e perimalleolare con elevato segnale come per edema ed infiammazione (c) alto segnale della spongiosa ossea in sede meta-diafisaria della tibia prossimale anche lontano dall’inserzione del tendine rotuleo e dai margini articolari.
A differenza dell’artrite reumatoide, l’edema osseo intraspongioso non sembrerebbe rappresentare un sicuro fattore predittivo di sviluppo di erosioni ossee. Tuttavia, è dimostrata una correlazione fra l’edema osseo e il danno strutturale, evidenziato radiologicamente a supporto del possibile valore pre-erosivo dell’edema osseo intraspongioso (Hetland ML, et al. Ann Rheum Dis. 2009). Soprattutto nei pazienti con artrite psoriasica in variante mutilante è stata evidenziata una correlazione fra l’edema osseo e le erosioni e la riduzione della rima articolare, a favore dell’ipotesi che l’edema osseo possa rappresentare un fattore sfavorevole di danno strutturale e che possa, pertanto, essere considerato un utile biomarker di aggressività di malattia. L’edema osseo, tuttavia, sebbere rappresenti una manifestazione precoce, non è un segno specifico dell’infiammazione in corso di artrite psoriasica, in quanto può trovarsi in molteplici altre situazioni, come l’infezione, la malattia degenerativa in fase di rimaneggiamento, l’algodistrofia o nella patologia neoplastica.
EROSIONI OSSEE
L’aspetto morfologico in risonanza magnetica delle erosioni ossee in corso di artrite psoriasica è simile a quello nell’artrite reumatoide. Esse appaiono come perdita della normale bassa intensità di segnale della corticale e della normale alta intensità di segnale della trabecolatura della midollare ossea nelle sequenze T1 pesate. Nelle sequenze T2 pesate e nelle STIR presentano alta intensità di segnale ed enhancement contrastografico dopo somministrazione di mezzo di contrasto, espressione di attività del processo infiammatorio (Figura 13). Tuttavia, la differenza riguarda la loro distribuzione, con coinvolgimento delle articolazioni interfalangee distali, tipico dell’artrite psoriasica, caratteristicamente risparmiate invece nell’artrite reumatoide, e delle articolazioni interfalangee prossimali ed il marcato carattere litico, che contraddistingue la variante mutilante (Wiell C, et al Arthritis Res Ther. 2007).
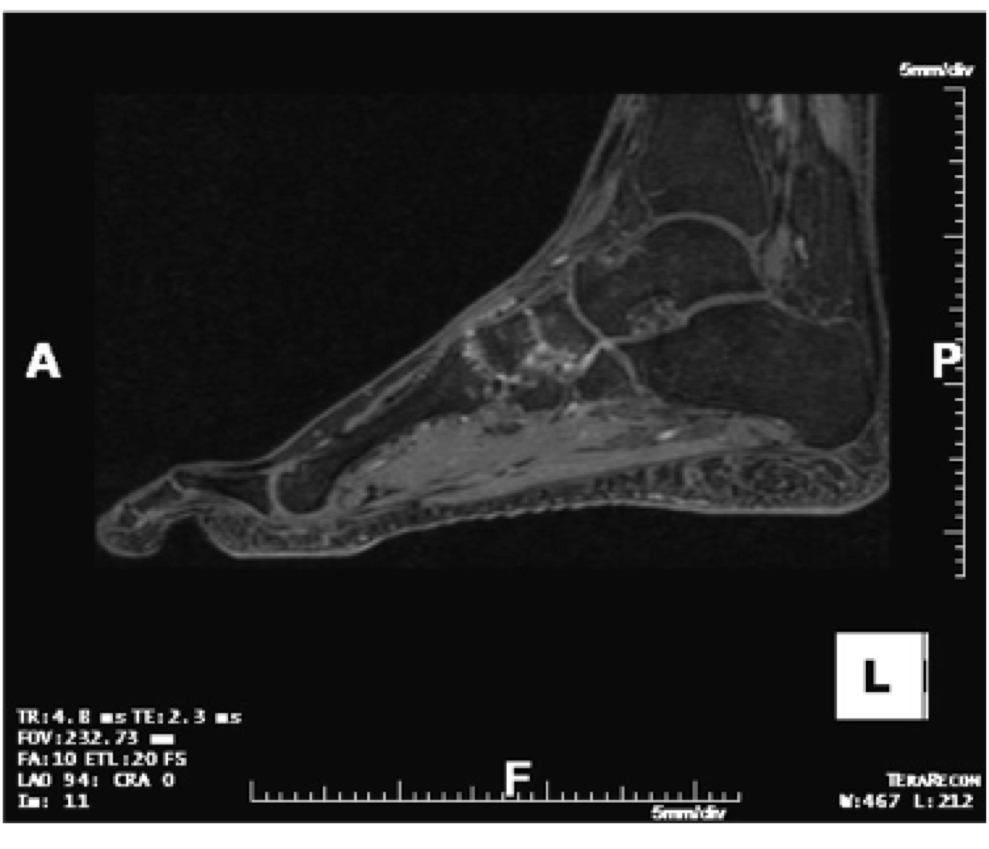
Figura 13: Ricostruzione sagittale di sequenza volumetrica T1 pesata con soppressione del grasso dopo mdc: alto segnale dopo mdc delle erosioni e della sinovia delle articolazioni intertarsali.
PROLIFERAZIONE OSSEA
La proliferazione ossea rappresenta la risposta dell’osso all’insulto infiammatorio ed è caratterizzata da apposizione periostale esuberante. L’apposizione ossea (ponti ossei, entesofitosi, sclerosi, ecc) appare di bassa intensità segnale in tutte le sequenze e non modifica il proprio stato dopo somministrazione di contrasto. Le alterazioni ossee di tipo proliferativo sono più facilmente evidenziabili alla radiologia tradizionale e sono spesso segni tardivi, compatibili con un processo infiammatorio cronico.
ELEMENTI SEMEIOLOGICI DI DIAGNOSI DIFFERENZIALE CON L’ARTRITE REUMATOIDE
La risonanza magnetica, oggi, ha nuovi strumenti, non solo per migliorare la diagnosi in fase precoce e per consentire un migliore bilancio di estensione del processo infiammatorio, ma anche per cercare di comprendere i meccanismi eziopatogenetici e per porre una diagnosi differenziale. In particolare, tale tecnica di imaging ci permette di cogliere aspetti distintivi fra l’artrite psoriasica e l’artrite reumatoide, soprattutto nelle fasi precoci della malattia.
Caratteristico dell’artrite psoriasica è il riscontro di entesite, con un edema osseo intraspongioso, più esteso, interessante la diafisi di almeno una falange o un metacarpo, e, in alcuni casi localizzato ad una considerevole distanza dalla zona subcondrale, con associato un edema dei tessuti molli in sede extra-articolare, esteso fino in sede sottocutanea. I tendini flessori sono più spesso coinvolti rispetto agli estensori. Al contrario, nell’artrite reumatoide i segni di flogosi sono principalmente localizzati a livello della membrana sinoviale e non si osservano segni di entesite. Quando presente, l’edema osseo è prevalentemente localizzato in sede subcondrale, adiacente alla cartilagine, come reperto isolato o intorno alle erosioni, e molto meno esteso rispetto all’artrite psoriasica. Più spesso è evidente il conivolgimento dei tendini estensori, soprattutto nelle fasi precoci della malattia (Schoellnast H, et al. AJR Am J Roentgenol. 2006).
Studi istopatologici hanno evidenziato che la membrana sinoviale nell’artrite psoriasica, differisce da quella nell’ artrite reumatoide, in quanto presenta una minore iperplasia del “lining”, un più marcato edema subsinoviale ed un maggior numero di vasi per millimetro quadrato. I vasi sanguigni neoformati sono tortuosi e dilatati, mentre nell’artrite reumatoide presentano un andamento rettilineo (McGonagle D, et al. Ann Rheum Dis 2002). Tuttavia, malgrado queste differenze istopatologiche, l’aspetto della sinovite in risonanza magnetica è identico nelle due condizioni, sia all’esame di base che nelle sequenze dinamiche, in quanto le curve di enhancement contrastografico, espressione sia di neovascolarizzazione che di vasodilatazione, sono simili nei primi 3 minuti dall’infusione del mezzo di contrasto (Cimmino MA, et al. Arthritis Res Ther 2005). Tuttavia, recenti studi hanno evidenziato, che dopo 15 minuti dall’inizione del mezzo di contrasto il “rate di relative enhancement” è significativamente più elevato nei pazienti con artrite reumatoide, rispetto all’artrite psoriasica, dove si osserva un più rapido washout (Cimmino MA, et al. Arthritis Res Ther 2005).
Anche per quanto riguarda le erosioni sono state evidenziate delle differenze. In particolare, nell’artrire reumatoide esse sono tipicamente localizzate in sede marginale, nella cosidetta “area nuda” (priva cioè di rivestimento cartilagineo), nel punto in cui la membrana sinoviale viene a diretto contatto con l’osso, come conseguenza della proliferazione sinoviale. Al contrario, nell’artrite psoriasica, le erosioni tendono a localizzarsi nella sede di inserzione dei legamenti collaterali e della capsula sull’osso (Salaffi et al. Skeletal Radiol 2018). Tuttavia, queste differenze sono state più frequentemente evidenziate nelle piccole articolazioni delle mani (metacarpofalangee, interfalangee prossimali ed interfalamgee distali). Grazie alla tomografia computerizzata ad alta risoluzione è stato possibile evidenziare una differenza anche per quanto riguarda la forma delle erosioni, che sono generalmente più piccole e più profonde nell’artrite psoriasica rispetto all’artrite reumatoide ed hanno una forma tubulare e ad “W”, mentre nell’artrite reumatoide hanno una forma ad “U”. Inoltre, nell’artrite reumatoide è insolito il riscontro di osteofiti/entesofiti, che, se presenti, sono rari e di piccole dimensioni, mentre nell’artrite psoriasica sono più frequenti, più grandi, diffusi e possono circondare l’intera circonferenza dell’osso, associandosi a fenomeni di periostite. Quest’ultima appare come un ispessimento del periostio con un più elevato enhancement contrastografico rispetto all’osso limitrofo. Inoltre, la distribuzione delle lesioni rappresenta un altro carattere distintivo fra le due condizioni. Infatti, l’interessamento delle articolazioni radio-carpica, mediocarpica, carpo-metacarpale e metacarpo-falangee sono significativamente più frequenti nell’artrite reumatoide rispetto all’artrite psoriasica, che caratteristicamente coinvolge le articolazioni interfalangee distali (Salaffi F, et al. Radiol Med. 2019).
RISONANZA MAGNETICA WHOLE BODY
La risonanza magnetica “whole-body” consente di valutare in modo panoramico l’estensione di malattia e l’eventuale presenza di siti di infiammazione clinicamente silenti (Poggenborg RP, et al. Rheumatology (Oxford). 2015) (Figura 14).
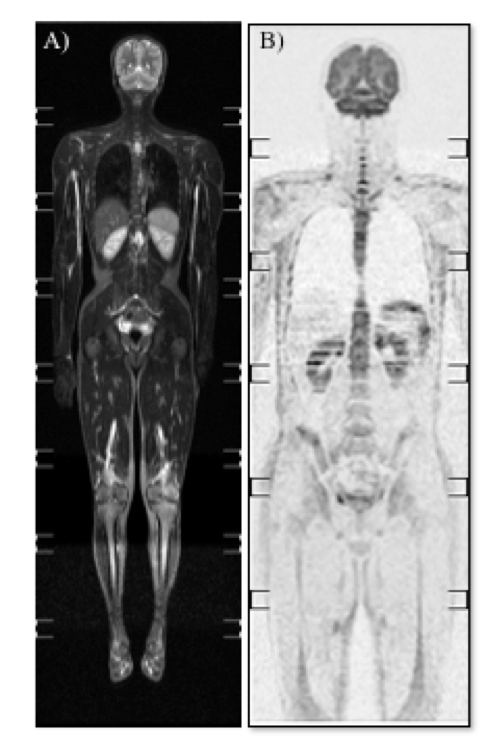
Figura 14: Sequenze Whole-body STIR T2 e DWIBS (a,b): è possibile ricercare in modo panoramico l’eventuale presenza di foci di edema osseo, anche se clinicamente silenti, a discapito tuttavia della risoluzione spaziale.
L’utilizzo di bobine ad alta risoluzione (micro-coil) permette la valutazione di alterazioni microscopiche come ad esempio il coinvolgimento ungueale nell’artrite psoriasica oltre alle piu’ piccole alterazioni, ovviamente in tal caso a discapito della panoramicità (Figura 15). L’adozione della risonanza magnetica per consentire un precoce inquadramento diagnostico dell’artrite psoriasica o per monitorare la progressione clinica è una sfida a causa della diversità delle caratteristiche di imaging sopraelencate e della loro differente espressione nei singoli pazienti (Poggenborg RP, et al. Rheumatology (Oxford). 2015). Essa, è comunque in grado di rilevare il coinvolgimento assiale o periferico anche in assenza di sintomi, enfatizzando cosi’ l’importanza della malattia subclinica e della diagnosi in stadio precoce (early o very-early) e rendendo sfumata la distinzione tra psoriasi ed artrite psoriasica. Un importante passo futuro, che è oggi in fase di studio, sarà lo sviluppo di metodi di scoring da applicare all’artrite psoriasica e la loro validazione in studi trasversali e longitudinali.
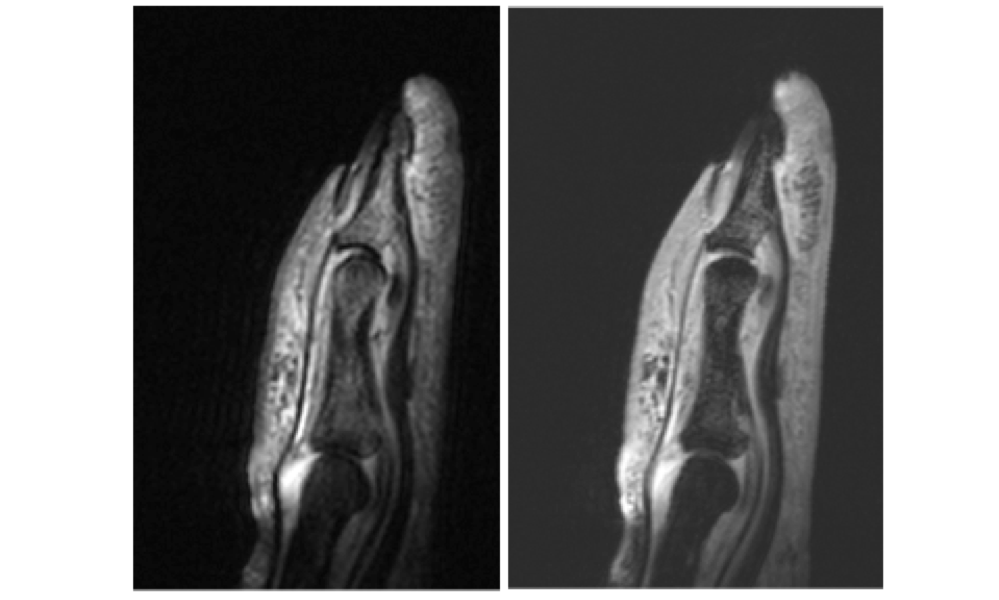
Figura 15: Le sequenze T1 pesate con soppressione del grasso dopo mdc e STIR T2 lungo il piano parasagittale ottenute con bobina micro-coil da 46 mm di diametro forniscono un elevato dettaglio anatomico e consentono di valutare anche le più fini alterazioni, come la presenza di sinovite della metacarpofalangea e la tenosinovite dell’estensore (non evidenti nell’esame di base). Inoltre, permettono di escludere la presenza di erosioni articolari o di alterazioni del letto ungueale.

Punti chiave
- Come nella spondilite anchilosante, anche nella spondilite psoriasica, l’esame in risonanza magnetica, con le sequenze appropriate (fat sat) e la somministrazione di m.d.c., risulta particolarmente utile, soprattutto nella fase non-radiologica.
- La risonanza magnetica, grazie alla multiplanareità, all’elevata risoluzione di contrasto e alla panoramicità permette di ottenere una diagnosi precoce ed un migliore bilancio di estensione nel coinvolgimento assiale delle strutture interessate dal processo infiammatorio.
- Le lesioni elementari in corso di artrite psoriasica sono rappresentate da: la sinovite, la tenosinovite, l’entesite, l’edema delle parti molli, la periostite, l’edema osseo, le erosioni ossee, l’accumulo adiposo periarticolare e la proliferazione ossea.
Bibliografia
- McQueen F, Lassere M, Ostergaard M: Magnetic resonance imaging in psoriatic arthritis: a review of the literature. Arthritis Res Ther 2006, 8: 207.
- Schoellnast H, Deutschmann HA, Hermann J, Schaffler GJ, Reittner P, Kammerhuber F, Szolar DH, Preidler KW. Psoriatic arthritis and rheumatoid arthritis: findings in contrastenhanced MRI. AJR Am J Roentgenol. 2006;187(2):351-7.
- Castillo-Gallego C, Aydin SZ, Emery P, McGonagle DG, Marzo-Ortega H. Magnetic resonance imaging assessment of axial psoriatic arthritis: extent of disease relates to HLAB27. Arthritis Rheum. 2013;65(9):2274-8.
- Madsen KB, Jurik AG. Magnetic resonance imaging grading system for active and chronic spondylarthritis changes in the sacroiliac joint. Arthritis Care Res (Hoboken). 2010, 15;62(1):11-8 – Guglielmi G, Scalzo G, Cascavilla A, CarottiM, Salaffi F, Grassi W. Imaging of the sacroiliac joint involvement in seronegative spondylarthropathies. Clin Rheumatol. 2009;28(9):1007-19.
- Østergaard M, Duer A, Møller U, Ejbjerg B. Magnetic resonance imaging of peripheral joints in rheumatic diseases. Best Pract Res Clin Rheumatol. 2004;18(6):861-79- Eshed I, Bollow M, McGonagle DG, Tan AL, Althoff CE, Asbach P, Hermann KG. MRI of enthesitis of the appendicular skeleton in spondyloarthritis. Ann Rheum Dis. 2007;66(12):1553-9.
- Østergaard M, Duer A, Møller U, Ejbjerg B. Magnetic resonance imaging of peripheral joints in rheumatic diseases. Best Pract Res Clin Rheumatol. 2004;18(6):861-79.
- Ostergaard M, McQueen F, Wiell C, Bird P, Bøyesen P, Ejbjerg B, Peterfy C, Gandjbakhch F, Duer-Jensen A, Coates L, Haavardsholm EA, Hermann KG, Lassere M, O’Connor P, Emery P, Genant H, Conaghan PG. The OMERACT psoriatic arthritis magnetic resonance imaging scoring system (PsAMRIS): definitions of key pathologies, suggested MRI sequences, and preliminary scoring system for PsA Hands. J Rheumatol. 2009;36(8):1816-24.
- Weber U, Zubler V, Pedersen SJ, Rufibach K, Lambert RG, Chan SM, Østergaard M, Maksymowych WP. Development and validation of a magnetic resonance imaging reference criterion for defining a positive sacroiliac joint magnetic resonance imaging finding in spondyloarthritis. Arthritis Care Res (Hoboken). 2013;65(6):977-85.
- Cimmino MA, Parodi M, Innocenti S, et al.: Dynamic magnetic resonance of the wrist in psoriatic arthritis reveals imaging patterns similar to those of rheumatoid arthritis. Arthritis Res Ther 2005, 7: R725–31.
- McGonagle D, Marzo-Ortega H, O’Connor P, et al. Histological assessment of the early enthesitis lesion in spondyloarthropathy. Ann Rheum Dis 2002;61:534–537.
- Schwenzer NF, Kötter I, Henes JC, Schraml C, Fritz J, Claussen CD, Horger M. The role of dynamic contrast-enhanced MRI in the differential diagnosis of psoriatic and rheumatoid arthritis. AJR Am J Roentgenol. 2010;194(3):715-20.
- Olivieri I, Barozzi L, Favaro L, et al. : Dactylitis in patients with seronegative spondylarthropathy. Assessment by ultrasonography and magnetic resonance imaging. Arthritis Rheum 1996, 39: 1524– 8.
- Tan AL, Benjamin M, Toumi H, Grainger AJ, Tanner SF, Emery P, McGonagle D. The relationship between the extensor tendon enthesis and the nail in distal interphalangeal joint disease in psoriatic arthritis–a high-resolution MRI and histological study. Rheumatology (Oxford). 2007;46(2):253-6.
- Hetland ML, Ejbjerg B, Hørslev-Petersen K, Jacobsen S, Vestergaard A, Jurik AG, Stengaard-Pedersen K, Junker P, Lottenburger T, Hansen I, Andersen LS, Tarp U, Skjødt H, Pedersen JK, Majgaard O, Svendsen AJ, Ellingsen T, Lindegaard H, Christensen AF, Vallø J, Torfing T, Narvestad E, Thomsen HS, Ostergaard M; CIMESTRA study group. MRI bone oedema is the strongest predictor of subsequent radiographic progression in early rheumatoid arthritis. Results from a 2-year randomised controlled trial (CIMESTRA). Ann Rheum Dis. 2009;68(3):384-90.
- Wiell C, Szkudlarek M, Hasselquist M, Møller JM, Vestergaard A, Nørregaard J, Terslev L, Østergaard M. Ultrasonography, magnetic resonance imaging, radiography, and clinical assessment of inflammatory and destructive changes in fingers and toes of patients with psoriatic arthritis. Arthritis Res Ther. 2007;9(6):R119.
- Schoellnast H, Deutschmann HA, Hermann J, Schaffler GJ, Reittner P, Kammerhuber F, Szolar DH, Preidler KW. Psoriatic arthritis and rheumatoid arthritis: findings in contrastenhanced MRI. AJR Am J Roentgenol. 2006;187(2):351-7.
- Salaffi F, Carotti M, Di Donato E, Di Carlo M, Luchetti MM, Ceccarelli L, Giovagnoni A. Preliminary validation of the Simplified Psoriatic Arthritis Radiographic Score (SPARS). Skeletal Radiol. 2018 Dec 7. doi: 10.1007/ s00256-018-3124-0.
- Salaffi F, Carotti M, Beci G, Di Carlo M, Giovagnoni A. Radiographic scoring methods in rheumatoid arthritis and psoriatic arthritis. Radiol Med. 2019 Feb 9. doi: 10.1007/ s11547-019-01001-3.
- Poggenborg RP, Pedersen SJ, Eshed I, Sørensen IJ, Møller JM, Madsen OR, Thomsen HS, Østergaard M. Head-totoe whole-body MRI in psoriatic arthritis, axial spondyloarthritis and healthy subjects: first steps towards global inflammation and damage scores of peripheral and axial joints. Rheumatology (Oxford). 2015;54(6):1039-49.