LA TOMOGRAFIA COMPUTERIZZATA AD ALTA RISOLUZIONE DEL POLMONE IN PAZIENTI CON MALATTIE REUMATICHE: CENNI DI ANATOMIA POLMONARE E DI SEMEIOTICA DELLE LEZIONI ELEMENTARI
AUTORI:
Marina Carotti1, Fausto Salaffi2
2Department of Rheumatology, Ospedale “Carlo Urbani”, Dipartimento di Scienze Cliniche e Molecolari, Università Politecnica delle Marche
Introduzione
La tomografia computerizzata ad alta risoluzione (TCAR) è una tecnica di tomografia computerizzata caratterizzata da elevata risoluzione spaziale. Essa consente l’acquisizione in vivo di immagini paragonabili ad un preparato anatomico e permette, nell’ambito del parenchima polmonare, l’identificazione del lobulo secondario, definito come la più piccola porzione di parenchima delimitato dai setti connettivali e dalle strutture centrolobulari (1). La TCAR può evidenziare con chiarezza e precisione le strutture anatomiche, l’interstizio normale e patologico, così come la malattia focale o infiltrativa diffusa. Le prestazioni di tale precisione sono, tuttavia, possibili soltanto a fronte di un’elevata qualità delle apparecchiature e di rigore tecnico nell’espletamento dell’indagine (Tab. 1).

Nello studio dell’impegno polmonare in corso di malattie reumatiche (MR), la TCAR si è dimostrata superiore rispetto all’esame radiografico standard del torace e alla TC convenzionale, nel valutare l’entità e la distribuzione della pneumopatia infiltrativa interstiziale diffusa secondaria al processo infiammatorio vasculo-connettivale. E’ possibile documentare aree di “ground glass” (opacità a “vetro smerigliato”), espressione delle fasi precoci o acute di malattia, anche in assenza di sintomatologia polmonare (2-5) (Tab. 2).
La semeiotica elementare TCAR dell’interessamento polmonare interstiziale diffuso presenta i medesimi caratteri della fibrosi polmonare idiopatica (FPI) o non-specifica (NSIP) ed è generalmente comune a gran parte delle MR, non costituendo, pertanto, un elemento sufficiente per quanto attiene la loro diagnosi differenziale (6). Gli elementi che maggiormente caratterizzano la FPI e la fibrosi associata alle MR sono la frequenza e l’entità delle lesioni, la loro distribuzione ed i caratteri evolutivi. Altri importanti reperti, presenti nell’impegno polmonare in corso di MR, come il coinvolgimento pleurico o diaframmatico, l’insorgenza di una ipertensione arteriosa polmonare, il sovrapporsi di lesioni parenchimali secondarie (addensamenti parenchimali da edema o flogosi, opacità atelettasiche, noduli) sono facilmente rilevabili all’esame radiografico del torace ed alla TC convenzionale.
Tecnica e metodologia
Il potere di risoluzione spaziale di un sistema, cioè la capacità di riconoscere e rappresentare come distinte due strutture ravvicinate (le più piccole strutture riconoscibili in una scansione TCAR sono dell’ordine di 200-300 micron) è influenzato, in un sistema TC, da diversi fattori, alcuni dei quali sono fissi, dipendenti dal tipo di apparecchiatura e definiti come fattori macchina-dipendenti (macchia focale, detettori, numero delle proiezioni eseguite e matrice di acquisizione), mentre altri sono dipendenti dall’operatore e, pertanto, definiti fattori operatore-dipendenti (1, 7). Quest’ultimi sono: la collimazione, l’algoritmo di ricostruzione, il campo di vista, la finestra elettronica ed i parametri di scansione (8).
- La collimazione o spessore della scansione, rappresenta un parametro importante: più sottile è lo strato (1-2 mm), più incrementa la risoluzione spaziale, riducendo quindi l’effetto di volume parziale. In particolare, i bronchi sub-segmentari sono meglio visibili in scansioni di 1 mm, mentre i vasi hanno un aspetto nodulare, a volte di difficile riconoscimento.
- L’algoritmo di ricostruzione è un procedimento matematico mediante il quale i dati iniziali vengono elaborati nell’immagine finale richiesta. Le apparecchiature TC dispongono di diversi algoritmi, che vengono scelti dall’operatore in funzione delle caratteristiche che intende privilegiare nell’immagine. In TC standard si utilizza un algoritmo, definito a bassa frequenza spaziale, o per “tessuti molli”, che esalta la risoluzione di contrasto, con perdita in risoluzione spaziale. L’algoritmo ad alta frequenza spaziale (o algoritmo per “osso”) elimina la sfumatura delle immagini e migliora la definizione dei margini delle strutture parenchimali, con incremento complessivo della risoluzione spaziale. L’impiego di tale algoritmo è ottimale in strutture ad elevato contrasto naturale, ed è pertanto utilizzato nella TCAR del polmone.
- Il campo di vista o FOV (field of view) influenza la risoluzione spaziale determinando il“pixel size”, cioè la porzione di tessuto rappresentata da ogni pixel (FOV/matrice = dimensione del pixel). La ricostruzione dell’immagine con campo di vista piccolo comporta la riduzione delle dimensioni del pixel e quindi l’aumento della risoluzione spaziale, in quanto la superficie rappresentata in ogni pixel è più piccola. Nella pratica clinica è opportuno ridurre il campo di vista quanto più possibile, in modo, però da comprendere entrambi i polmoni.
- Finestra elettronica. Per una corretta visualizzazione di tutte le strutture toraciche è necessario utilizzare almeno due diverse impostazioni della finestra elettronica: una per il polmone e una per il mediastino. E’ noto che la rappresentazione più accurata di una struttura si ottiene quando il livello (o centro della finestra elettronica) è posizionato sul valore intermedio tra il numero di densità TC, espresso in Unità Hounsfield (UH), della struttura in esame e quello delle strutture circostanti. Nella visualizzazione del parenchima polmonare il livello della finestra può essere scelto fra -500 e -700 HU, che rappresenta il valore medio della densità polmonare, mentre deve essere impiegata un’ampiezza della finestra compresa fra 1500 e 2000 UH, per comprendere le densità del parenchima polmonare e delle strutture vascolo-connettivali. Alti valori di finestra possono tuttavia essere impiegati in casi particolari (es: migliore dimostrazione dell’intrappolamento aereo espiratorio).
- Tempo di scansione. Il tempo di scansione deve essere breve per ridurre gli artefatti da movimento. Essi possono essere secondari a movimenti respiratori volontari, dovuti alla scarsa collaborazione del paziente, e possono apprezzarsi in qualunque sede e livello, o cardiaci, cioè involontari, evidenti in vicinanza del cuore e non eliminabili. Gli artefatti appaiono come immagini stellari perivasali, immagini di doppia scissura e pseudo-bronchiectasie. La scelta dei valori di kilovoltaggio (KV) e del milliamperaggio (mA) è condizionata dalla necessità di ridurre il rumore di fondo. Questo appare alla TCAR come granulosità e sottili immagini lineari, iperdense, parallele alla superficie pleurica e nelle regioni postero-basali del polmone. Essendo il rumore di fondo inversamente proporzionale al numero di fotoni assorbiti, esso può essere ridotto aumentando il tempo di scansione e/o i valori di esposizione (kilovoltaggio di 120-140 e milliamperaggio non inferiore a 200) (9). Nello studio di soggetti in giovane età e nel controllo di patologia già nota, si può impiegare anche una tecnica a basso dosaggio.
- Conduzione dell’indagine. Sebbene siano stati proposti differenti protocolli concernenti le modalità di conduzione di uno studio TCAR, soprattutto per quanto attiene il numero ed il livello delle scansioni, l’esame va di norma condotto a paziente supino, in inspirazione, di solito senza mezzo di contrasto. È opportuno condurre lo studio dagli apici alle basi, con un intervallo fra le scansioni di 10 mm, mentre nei pazienti non collaboranti o dispnoici può essere utile iniziare l’esame dalle basi agli apici in modo da studiare le porzioni polmonari a più ampia mobilità, quando il paziente riesce a mantenere un’adeguata apnea. Si ricorre al decubito prono per distinguere aree di microatelettasia gravitazionali dovute al decubito da iniziali alterazioni dell’interstizio nelle regioni paravertebrali, soprattutto nel sospetto di asbestosi, connettiviti e FPI. Nei pazienti con malattie ostruttive polmonari l’indagine può essere completata con scansioni in espirazione. Tali scansioni, eseguite, come minimo, a 3 livelli predeterminati (arco aortico, carena e 3 cm sopra il diaframma o ilo venoso) mostrano, nel soggetto normale, una riduzione dei diametri toracici ed un aumento della densità con gradiente di tipo gravitazionale ventro-dorsale. Le scansioni in espirazione vengono routinariamente utilizzate in pazienti con enfisema e patologia ostruttiva delle piccole e grandi vie aeree, al fine di evidenziare aree di ridotta densità, espressione di intrappolamento aereo (10). I moderni apparecchi multistrato consentono lo studio dell’intero torace in un’unica apnea con alta risoluzione spaziale e ricostruzioni multiplanari di qualità impossibile da ottenere con le apparecchiature precedenti.
Anatomia polmonare
La TCAR consente di riconoscere le singole componenti che normalmente caratterizzano il lobulo secondario, nonchè le alterazioni morfologiche indotte da processi patologici di varia natura (11, 12). Il parenchima polmonare è costituito da un insieme di lobuli secondari, separati da setti di tessuto connettivo (setti interlobulari). I setti interlobulari sono più numerosi e più sviluppati (spessore di 0.1 mm circa) in corrispondenza delle porzioni apicale, anteriore e laterale dei lobi superiori, lungo la superficie anteriore e laterale del lobo medio e della lingula ed a livello della porzione anteriore e diaframmatica dei lobi inferiori. In prossimità degli ili e nelle porzioni centrali del parenchima i setti interlobulari appaiono più sottili e mal definiti.
Il lobulo secondario rappresenta la più piccola porzione di parenchima delimitata da tessuto connettivo (12, 13). Si tratta di una struttura irregolarmente poliedrica con diametro compreso fra 1 e 2,5 cm, con forma estremamente variabile: a piramide tronca in sede periferica e grossolanamente esagonale in sede centrale. Alla variabilità che caratterizza la forma, le dimensioni e la disposizione dei lobuli secondari, si contrappongono la relativa costanza e specificità organizzativa delle singole strutture componenti il lobulo stesso. La porzione centrale (“core” o nucleo lobulare), è costituita dai bronchioli terminali e respiratori, dall’arteriola e dai capillari polmonari, circondati da tessuto connettivo. Il bronchiolo terminale si ramifica all’interno del lobulo dando luogo a bronchioli respiratori, dotti e sacchi alveolari fino ad arrivare agli alveoli, che, insieme al letto capillare polmonare, formano il parenchima intralobulare. Anche l’arteriola centrolobulare si ramifica all’interno del lobulo, terminando nella rete di capillari che circonda gli alveoli. Il lobulo secondario è delimitato dai setti interlobulari, in cui decorrono le vene polmonari ed i vasi linfatici. Nelle scansioni TCAR i setti interlobulari appaiono come immagini lineari della lunghezza di 1- 2 cm e 0,1 mm di spessore, che in periferia giungono perpendicolarmente a contatto con la superficie pleurica. Nel soggetto normale i setti sono difficilmente riconoscibili e soltanto un numero esiguo di essi è apprezzabile, più spesso alla periferia, anteriormente e lungo la pleura mediastinica. La visualizzazione di numerosi setti interlobulari è, pertanto, segno quasi certo di alterazione interstiziale. All’interno del parenchima polmonare, i rami arteriosi e bronchiali decorrono in stretto contatto con le fibre connettivali, che estendendosi dalla regione ilare alla periferia del polmone, ne costituiscono lo scheletro di sostegno ed entrano a far parte dell’interstizio polmonare.
Secondo la classificazione proposta da Weibel (14) si possono distinguere 3 compartimenti interstiziali:
- il compartimento assiale (o peribroncovascolare) è un sistema di fibre che avvolge le strutture vascolari o bronchiali dall’ilo polmonare alla periferia, giungendo a contatto con i dotti e i sacchi alveolari;
- l compartimento periferico è costituito da fibre connettivali che dalla superficie polmonare, al di sotto della pleura viscerale, si estendono in profondità a costituire i setti interlobulari ed avvolge il polmone in un sacco fibroso; questo sistema di fibre interstiziali è noto anche come interstizio subpleurico;
- il comparimento settale (o centrale) è costituito da una rete di sottili fibre connettivali interposte tra gli alveoli e costituisce un “ponte” di connessione tra il compartimento assiale e quello periferico.
Lesioni elementari
In base all’aspetto predominante delle lesioni identificabili alla TCAR, Webb et al. (13) distinguono 4 principali categorie di patologia polmonare diffusa: a) lesioni lineari e reticolari; b) aumento della densità parenchimale; c) lesioni nodulari; d) ridotta densità parenchimale (Tab. 3).

a) Lesioni lineari e reticolari Le lesioni lineari e reticolari sono secondarie all’accumulo di liquidi, tessuto fibroso, infiltrati cellulari o altro materiale nella rete connettivale che costituisce l’interstizio polmonare. Le opacità lineari e reticolari comprendono: ispessimento dei setti interlobulari, ispessimento dell’interstizio subpleurico, ispessimento peribroncovascolare, segno dell’interfaccia, “polmone ad alveare” o “honeycombing”, linee subpleuriche ed alterazioni intralobulari.
- Ispessimento dei setti interlobulari. Può dipendere da edema, emorragia, infiltrazione di cellule infiammatorie o neoplastiche, o fibrosi e può essere: regolare (edema polmonare, diffusione linfangitica di carcinoma o linfoma, proteinosi alveolare, infiltrazione interstiziale associata ad amiloidosi, in alcuni casi di polmonite e in una piccola percentuale di pazienti con fibrosi polmonare), nodulare (diffusione linfangitica di carcinoma o linfoma, sarcoidosi, silicosi, pneumoconiosi dei lavoratori di carbone, silicosi ed amiloidosi) ed irregolare (fibrosi polmonare). L’ispessimento dei setti interlobulari di più lobuli contigui può dar luogo a grossolane opacità lineari (bande parenchimali), perpendicolari alla superficie pleurica. Queste sono state osservate in pazienti con fibrosi polmonare o altri tipi di interstiziopatia, ma strie di atelettasia lamellare o alterazioni di natura cicatriziale possono presentare aspetto analogo (12, 15).
- Ispessimento dell’interstizio subpleurico. L’ispessimento dei setti interlobulari è spesso associato a quello dell’interstizio subpleurico, costituendo entrambi il compartimento dell’interstizio periferico. Nelle scansioni TCAR l’ispessimento dell’interstizio subpleurico è difficilmente riconoscibile a livello della parete toracica e del mediastino, mentre è facilmente apprezzabile a livello delle scissure interlobari, per la sovrapposizione dei due foglietti pleurici. L’ispessimento dell’interstizio subpleurico, associato ad irregolarità dei margini pleurici è un reperto frequente in corso di FPI. Una fibrosi prevalentemente subpleurica può, inoltre, essere osservata in pazienti con malattie del tessuto connettivo e reazioni a farmaci (16). L’ispessimento nodulare dell’interstizio subpleurico ha la stessa diagnosi differenziale dell’ispessimento nodulare dei setti interlobulari.
- Ispessimento peribroncovascolare. L’interstizio peribroncovascolare corrisponde all’interstizio assiale che circonda i vasi e i bronchi dall’ilo alla periferia. L’ispessimento dell’interstizio peribroncovascolare è frequente in pazienti con diffusione linfangitica di carcinoma, edema polmonare interstiziale e in molte malattie associate a fibrosi polmonare, in particolare, nella sarcoidosi. In TCAR si manifesta con l’ispessimento delle pareti bronchiali (“peribronchial cuffing” della radiologia tradizionale) ed aumento di calibro delle arterie polmonari. Il rapporto tra il diametro del bronco e quello dell’arteria adiacente è di norma conservato, elemento questo utile nella diagnosi differenziale con la patologia delle vie aeree, in cui si ha ispessimento e/o dilatazione delle strutture bronchiali, ma con vasi di aspetto e calibro normali (il cosidetto “signet-ring sign” è diagnostico di bronchiectasie) (17). Il contorno dei vasi e dei bronchi può essere liscio e regolare (più tipico nella diffusione linfangitica di carcinoma e nell’edema polmonare, ma si può riscontrare anche in corso di fibrosi polmonare), nodulare (particolarmente frequente in corso di sarcoidosi e di diffusione linfangitica di carcinoma) o irregolare (più frequente in corso di fibrosi polmonare). Si può associare a bronchiectasie da trazione nella FPI o in altri tipi di pneumopatie interstiziale (18).
- Segno dell’interfaccia. Un caratteristico aspetto irregolare, talvolta sfumato, nella superficie di contatto fra il parenchima polmonare e i bronchi, i vasi e/o le superfici pleuriche, mediastinica e parietale, è definito come segno di interfaccia (19, 20). Il segno della interfaccia, generalmente associato ad altre alterazioni interstiziali, è frequente nei pazienti con fibrosi polmonare.
- Polmone ad alveare (honeycombing). È un reperto frequente nelle fibrosi in fase evoluta. Istologicamente è caratterizato da spazi cistici multipli a contenuto aereo, rivestiti da epitelio bronchiale e delimitati da pareti spesse, costituite da tessuto fibrotico, prevalentemente in sede periferica. L’aspetto TCAR è caratterizzato da formazioni cistiche con diametro compreso fra alcuni millimetri e 1-2 centimetri e pareti spesse (1-3 mm), ben definite (7, 15). Generalmente le cisti sono disposte in più strati sovrapposti e presentano distribuzione periferica, subpleurica. Questo dato permette di distinguere il polmone ad alveare dall’enfisema subpleurico (enfisema parasettale), in quanto le bolle subpleuriche in genere si dispongono in un singolo strato. Il polmone ad alveare è spesso associato a distorsione dell’architettura polmonare, ispessimento dell’interstizio subpleurico o intralobulare, bronchiectasie e bronchiolectasie da trazione. In presenza di ispessimento dei setti interlobulari, alla TCAR, la presenza di “honeycombing” permette di distinguere la fibrosi da altre cause di lesioni reticolari, quali l’edema polmonare e la diffusione linfangitica di carcinoma.
- Linee subpleuriche. Sono linee iperdense dello spessore di pochi mm, con andamento curvilineo e parallelo alla superficie pleurica, dalla quale distano meno di 1 cm (15). Descritte inizialmente in pazienti con asbestosi, sono in realtà apprezzabili anche in altre patologie interstiziali, quali la FPI e la sclerosi sistemica. Linee subpleuriche possono osservarsi anche in soggetti sani come espressione di aree di atelettasia lamellare nelle porzioni declivi del polmone (sede posteriore del paziente in decubito supino); tale reperto è transitorio e tende a scomparire con il decubito prono.
- Alterazioni intralobulari. L’ispessimento dell’interstizio intralobulare appare in TCAR come un pattern finemente reticolare e può essere o non essere associato ad ispessimento dei setti interlobulari, che appaiono irregolari. L’ispessimento dell’interstizio intralobulare è frequente nella FPI, o ad altre forme di pneumopatia interstiziale idiopatica, nell’asbestosi, nella polmonite da ipersensibilità, nella proteinosi alveolare (in questo caso si associano ispessimento dei setti interlobulari e opacità parenchimali a ”vetro smerigliato” con l’aspetto noto come “crazy-paving”, ma anche nella fibrosi polmonare associata alla artrite reumatoide (AR), alla sclerosi sistemica (ScS) o ad altre MR. Più raramente è stato descritto anche in pazienti con linfangite carcinomatosa, edema polmonare interstiziale, sarcoidosi e pneumoconiosi dei lavoratori di carbone (22). Le opacità intralobulari possono essere espressione di ispessimento dell’interstizio settale intralobulare e dell’interstizio assiale, che circonda le strutture del core lobulare, nonchè di patologia del bronchiolo centrolobulare. Il coinvolgimento dell’interstizio settale si manifesta alla TCAR con aspetto finemente reticolare del parenchima lobulare e con sottili strie iperdense che si portano dal core alla periferia verso i setti interlobulari, che spesso appaiono irregolarmente ispessiti e distorti (15). L’aumentata densità del parenchima intralobulare e la dilatazione del bronchiolo centrolobulare, secondaria a fenomeni di trazione (bronchiolectasie da trazione) (8, 21), rendono possibile la visualizzazione del bronchiolo stesso. L’ispessimento dell’interstizio centrolobulare è espressione di coinvolgimento della porzione intralobulare dell’interstizio assiale e si caratterizza per l’aumentata visibiltà dei vasi centrolobulari, che normalmente appaiono come immagini iperdense con aspetto puntiforme, ramificato a “X” o “Y”. Nella fibrosi polmonare l’ispessimento dell’interstizio centrolobulare si associa ad altri segni TCAR di fibrosi. L’anomala visibilità del bronchiolo centrolobulare può essere secondaria, sia ad interessamento dell’interstizio centrolobulare, che a patologia primitiva delle vie aeree. Nel primo caso il bronchiolo appare evidente grazie all’aumentata densità del parenchima lobulare circostante, all’ispessimento dell’interstizio peribronchiolare e alla dilatazione del bronchiolo secondaria alla trazione fibrotica. Nel secondo caso la visualizzazione del bronchiolo centrolobulare, in assenza di altri segni di interessamento interstiziale, dovrebbe essere indicativa di patologia delle vie aeree e può essere dovuta ad ispessimento parietale e dilatazione del bronchiolo, a fibrosi peribrochiolare o a fenomeni infiammatori. In alcuni pazienti i bronchioli dilatati e/o ripieni di materiale purulento, muco o essudato infiammatorio appaiono come immagini iperdense rotondeggianti, lineari o ramificate, alla cui estremità presenta no piccoli noduli. Tale aspetto è stato definito “tree-in-bud”, in quanto ricorda l’aspetto di alberi ricoperti di gemme (23).
b) Aumento della densità parenchimale L’aumentata densità del parenchima polmonare, con aspetto a “vetro smerigliato” (ground glass) o di consolidazione parenchimale, è frequente in pazienti con patologia polmonare diffusa (24).
- Aspetto a“vetro smerigliato”. Opacità parenchimale a “vetro smerigliato” è un termine non specifico e si riferisce ad un tenue ed amorfo incremento della densità del parenchima polmonare tale da non impedire la visualizzazione delle strutture vascolari sottostanti. Tale aspetto può essere espressione di interessamento sia interstiziale (iniziale ispessimento dell’interstizio settale e/o delle pareti alveolari) che degli alveoli da parte di materiale amorfo, infiltrati cellulari o fluido (25-28). L’opacità a “vetro smerigliato” può manifestarsi alla TCAR con aspetti differenti di distribuzione; la più comune è a chiazze, con aree iperdense che coinvolgono interi lobuli o gruppi di lobuli secondari alternati a lobuli adiacenti, che possono apparire normali. Questa tipica distribuzione “a carta geografica” rende più facile la diagnosi; tuttavia moderati aumenti della densità polmonare possono facilmente essere sottostimati in TCAR, soprattutto quando tale aspetto è diffuso ed omogeneo. In alcuni casi le opacità a “vetro smerigliato” presentano una localizzazione centrolobulare e peribronchiolare e si manifestano come noduli mal definiti. L’aspetto a “vetro smerigliato” può coinvolgere segmenti, lobi, oppure può avere una distribuzione non segmentaria. La visibilità troppo buona di bronchi e bronchioli periferici, normalmente non apprezzabili, può essere utile per evidenziare un iniziale aumento della densità parenchimale (segno del broncogramma aereo). Poiché l’opacità a “vetro smerigliato” può riflettere sia la presenza di fibrosi microscopica che di infiammazione attiva, la diagnosi di “attività” di una interstiziopatia può essere solamente posta se alla TCAR non sono presenti altri segni di fibrosi, o se tale aspetto rappresenta il reperto predominante. Le cause più comuni di opacità a “vetro smerigliato” sono rappresentate dalla FPI nelle sue principali espressioni, la polmonite interstiziale usuale e desquamativa, e dalla fibrosi associata alla ScS (29) o ad altre MR. Tale reperto è peraltro presente anche in malattie con prevalente impegno alveolare, quali la bronchiolite obliterante con polmonite organizzativa (BOOP) (30, 31) e le polmoniti infettive e da agenti opportunistici (in particolare da Pneumocystis carinii) (32), la sindrome da distress respiratorio dell’adulto (ARDS), l’edema polmonare, l’emorragia polmonare, la polmonite da radiazioni nelle fasi precoci e nella sarcoidosi (30-34). Le scansioni in espirazione consentono di distinguere le aree di intrappolamento aereo o di enfisema, che potrebbero erroneamente far interpretare le aree adiacenti di relativa maggiore densità come aree di “vetro smerigliato” con distribuzione “a carta geografica”. Un problema diagnostico di rilevante interesse clinico è la distinzione fra l’opacità a “vetro smerigliato” e le zone di oligoemia a “mosaico”, dovute, ad esempio, a patologia delle piccole vie aeree oppure a malattia cronica tromboembolica. In queste condizioni si osserva una ridistribuzione del flusso ematico per vasospasmo ipossico, con iperperfusione ed iperdensità delle zone indenni ed ipodensità di quelle patologiche ove si associano aree di intrappolamento aereo (in caso di patologia bronchiolare). Il criterio più importante per distinguere il quadro a “mosaico” dovuto a “ground glass” da quello della oligoemia a “mosaico” consiste nella osservazione del numero e del calibro dei vasi (analogo nelle zone iper e ipodense se si tratta di “ground glass”, mentre le zone iperdiafane della oligoemia presentano vasi meno numerosi e più esili rispetto a quelle iperintense).
Consolidazione parenchimale. La consolidazione parenchimale, espressione di sostituzione del contenuto aereo degli alveoli da parte di liquidi, infiltrati cellulari o altro materiale, si manifesta come aree di aumentata densità nel cui contesto non sono più riconoscibili le strutture vascolari sottostanti, mentre è frequente la presenza di broncogramma aereo (24). Aree focali con aspetto di opacità a “vetro smerigliato” o noduli sfumati si osservano spesso alla periferia delle aree di franca consolidazione. La consolidazione parenchimale è tipica delle polmoniti da cause diverse, compresa la polmonite da Pneumocystis carinii, della BOOP, delle polmoniti da ipersensibilità, eosinofila e da radiazioni, della proteinosi alveolare, della sarcoidosi, della polmonite interstiziale acuta, come reazione a farmaci e si riscontra anche in corso di ARDS. Aree di consolidazione sono inoltre descritte nei linfomi e nel carcinoma bronchiolo-alveolare. Alla TCAR la BOOP si manifesta come opacità consolidative, a chiazze, non segmentali, uni o bilaterali, (80% dei casi), o come opacità a “vetro smerigliato” (60% dei casi), spesso con distribuzione subpleurica e/o peribronchiale prevalente nei segmenti medio-basali (31). Piccole opacità nodulari (diametro 1- 10 mm) a contorni sfumati e irregolari, peribronchiali o peribronchiolari, si possono osservare nel 30-50% dei casi, più spesso in associazione ad aree di consolidazione. Più raro è l’esordio della BOOP sotto forma di ispessimento o dilatazione delle pareti bronchiali, generalmente nel contesto delle aree di consolidazione. Sebbene il quadro radiologico della BOOP non sia specifico, nella maggioranza dei casi la presenza di aree di consolidazione e di iperdensità a “vetro smerigliato” con poche o assenti opacità reticolari, ne permette una facile distinzione dalla polmonite interstiziale usuale.
c) Lesioni nodulari Le lesioni nodulari possono essere classificate in base alle loro dimensioni (piccole o grandi), alla distribuzione (perilinfatica, centrolobulare, miliare) ed ai margini (netti o sfumati) (15). Per piccoli noduli si intendono le opacità nodulari con diametro inferiore ad 1 cm. Essi sono classicamente distinti in noduli interstiziali, a margini netti e ben definiti e noduli da opacità alveolare, che hanno margini sfumati e possono essere disomogenei e confluenti. Tuttavia, essendo la differenziazione fra noduli interstiziali e noduli degli spazi aerei difficile, in quanto il più delle volte entrambi i compartimenti sono coinvolti, si preferisce far riferimento alla sede e alla distribuzione dei noduli. I piccoli noduli possono avere una distribuzione casuale o miliarica (o random), perilinfatica e centrolobulare. Nella distribuzione miliarica i noduli appaiono uniformemente distribuiti in relazione ai piccoli vasi periferici, ai setti interlobulari ed alle superfici pleuriche, senza alcuna predilezione di sede. I piccoli noduli a distribuzione random, sono frequentemente riscontrati in pazienti con tubercolosi miliare ed infezioni fungine. Anche le lesioni metastatiche tendono ad avere una distribuzione random, sebbene prediligano le regioni periferiche e le basi polmonari. La distribuzione perilinfatica è caratterizzata da noduli localizzati prevalentemente in corrispondenza dell’interstizio peribroncovascolare parailare, dell’interstizio centrolobulare, dei setti interlobulari ed in sede subpleurica, lungo il decorso dei vasi e bronchi. La distribuzione perilinfatica dei noduli è più facilmente riconoscibile in sede subpleurica, in particolare lungo le scissure, dove possono essere agevolmente differenziabili dai vasi. Per la confluenza di più noduli subpleurici si formano le cosiddette “pseudoplacche”, opacità subpleuriche di alcuni mm di spessore. La distribuzione perilinfatica è tipica in pazienti con sarcoidosi, silicosi, pneumoconiosi dei lavoratori di carbone e nella diffusione linfangitica del carcinoma. Nella distribuzione centrolobulare i noduli possono essere a margini netti ed omogeneamente densi e variano da alcuni mm ad 1 cm di diametro. La diagnosi si basa sul riscontro di noduli che non hanno rapporti con i setti interlobulari e con le superfici pleuriche, dalle quali distano 5- 10 mm (15). I noduli centrolobulari possono essere espressione di patologia primitiva dei bronchioli e dell’arteriola con coinvolgimento secondario dell’interstizio peribroncovascolare e degli alveoli. La causa più comune dei noduli centrolobulari è rappresentata dalla patologia delle piccole vie aeree, che il più delle volte appaiono dilatate con ritenzione di secrezioni e flogosi peribronchiolare, dando l’aspetto ad “albero in fiore”. Opacità a distribuzione centrolobulare possono osservarsi in pazienti con tubercolosi a diffusione endobronchiale, nella polmonite da ipersensibilità, nell’edema polmonare, nella BOOP, nel carcinoma bronchioloalveolare, nell’asbestosi e nelle vasculiti. I grandi noduli (diametro >1 cm) e le masse (diametro >3 cm) possono formarsi per la confluenza di piccoli noduli ed essere in relazione a patologia interstiziale ed alveolare (sarcoidosi, silicosi, processi infettivi, infiammatori e tumorali, granulomatosi di Wegener, ecc). Larghe masse di tessuto fibroso, circondanti i bronchi e i vasi, in particolare, a livello delle regioni centrali e parailari del polmone, possono essere osservate in corso di fibrosi polmonare progressiva.
d) Ridotta densità parenchimale L’enfisema, le cisti, i noduli escavati, le bronchiectasie, il polmone ad alveare e le aree di intrappolamento aereo secondarie a patologia delle vie aeree causano una riduzione della densità polmonare (36).
- Enfisema. L’enfisema viene definito come una permanente dilatazione degli spazi aerei distali al bronchiolo terminale con distruzione delle pareti alveolari. E’ caratterizato da aree di ridotta densità, generalmente non delimitate da parete (36, 37). La forma centrolobulare interessa prevalentemente i bronchioli respiratori e quindi la porzione centrale del lobulo ed è caratterizzata da aree ipodense multiple, alternate a zone di parenchima sano, più numerose a livello dei lobi superiori. Nella maggior parte dei casi le aree di ridotta densità parenchimale non presentano una parete visibile, sebbene talvolta può essere apprezzabile una parete molto sottile, probabilmente dovuta ad iniziale fibrosi polmonare o a setti interlobulari adiacenti. Nella forma panlobulare il lobulo secondario è interessato completamente e alla TCAR si rileva una diffusa ipodensità parenchimale, associata ad una riduzione del numero e del calibro dei vasi, con prevalente distribuzione ai lobi polmonari inferiori. Le aree di enfisema panlobulare tipicamente mancano di una parete visibile. Le zone di ridotta densità con diametro non superiore ad 1 cm, generalmente in sede subpleurica e paramediastinica, sono tipiche dell’enfisema parasettale. Esse spesso presentano una parete molto sottile, che può essere evidenziabile alla TCAR. Quando le aree di enfisema parasettale presentano un diametro superiore ad 1 cm, vengono più appropriatamente definite bolle. Le bolle di enfisema parasettale sono disposte in unico strato e con pareti sottili e non a strati sovrapposti, come invece si osserva nel polmone “ad alveare”. L’enfisema parasettale può presentarsi come una anomalia isolata, ma spesso è associato all’enfisema centrolobulare. L’enfisema bolloso non rappresenta un reperto patologico specifico, ma si riferisce all’enfisema associato a grosse bolle, ed è generalmente osservato in associazione con enfisema centrolobulare e/o parasettale. L’enfisema a bolle giganti è un reperto spesso osservato in giovani fumatori, ed è caratterizzato dalla presenza di grossolane bolle interessanti i lobi superiori, che occupano almeno un terzo di un emitorace e sono spesso asimmetriche. L’irregolare allargamento degli spazi aerei, precedentemente noto come enfisema cicatriziale o irregolare, può essere osservato in pazienti con silicosi e fibrosi polmonare progressiva e massiva. Tuttavia, alcune volte questo tipo di enfisema può essere riscontrato anche in corso di fibrosi microscopica; in tal caso la distinzione fra enfisema irregolare e centrolobulare può essere impossibile.
- Cisti polmonare. È una lesione a contenuto aereo, delimitata da pareti ben definite e sottili, il cui spessore in genere non supera i 3 mm. La morfologia può essere variabile ed irregolare, per la confluenza di più cisti contigue, come nell’istiocitosi X, oppure rotondeggiante ed uniforme come nella linfangioleiomiomatosi (38, 39). In TCAR la cisti polmonare deve essere differenziata dalla bolla aerea. Quest’ultima è definita come un’area enfisematosa (diametro ³1 cm) delimitata da una parete sottilissima, dello spessore inferiore ad 1 mm. Le bolle possono avere sia una localizzazione subpleurica che nell’ambito del parenchima polmonare, ma la sede subpleurica è la più frequente. Le bolle sono frequentemente associate ad enfisema centrolobulare o parasettale; questa caratteristica facilita la diagnosi differenziale tra cisti polmonare e bolla.
- Noduli escavati. Si differenziano dalle cisti, in quanto hanno una parete più spessa ed irregolare, ma frequentemente vi è una sovrapposizione fra i due quadri. Tali noduli si riscontrano nella AR (40-42), nella granulomatosi di Wegener (GW) (43-45), nelle infezioni fungine, nella sarcoidosi, nell’embolia settica e nei tumori metastatizzati (15). In alcuni casi i noduli escavati sono espressione di bronchioli dilatati, circondati da aree di consolidazione parenchimale o ispessimento interstiziale.
- Bronchiectasie. Le bronchiectasie sono definite come dilatazioni localizzate, irreversibili dei bronchi con o senza ispessimento parietale. Possono essere dovute ad anomalie congenite o secondarie ad infezioni acute, croniche o ricorrenti. Recentemente, le bronchiectasie sono state associate a MR, in particolare all’AR (41, 42, 46). In corso di fibrosi polmonare, la trazione esercitata dal tessuto fibrotico sulle pareti bronchiali induce una dilatazione irregolare dell’albero bronchiale. Quando la dilatazione interessa il bronchiolo intralobulare si parla di bronchiolectasie da trazione (21). Le bronchiectasie da trazione coinvolgono le diramazioni bronchiali segmentali e subsegmentali, ma possono interessare anche le diramazioni più periferiche o i bronchioli. In TCAR l’aspetto delle bronchiectasie dipende dal tipo e dalla gravità, dall’orientamento rispetto al piano di scansione assiale e dalla eventuale presenza di secreti all’interno del lume bronchiale. In base alla morfologia le bronchiectasie possono essere distinte in: a) cilindriche; b) varicose; c) cistiche (46) (Tab. 4). Le bronchiectasie cilindriche appaiono in TCAR come bronchi a pareti ispessite che si estendono sino alla periferia senza riduzione progressiva di calibro. A seconda dell’orientamento del bronco, parallelo o perpendicolare, rispetto al piano di scansione, le bronchiectasie cilindriche possono avere l’aspetto a “binario” o ad “anello con castone”, in cui il bronco dilatato e a pareti ispessite (anello) è accompagnato dall’arteria polmonare satellite di calibro regolare (castone). Le bronchiectasie varicose hanno aspetto simile alle precedenti, tuttavia le pareti bronchiali appaiono più irregolari ed assumono l’aspetto a “collana di perle”. Le bronchiectasie da trazione spesso sono di aspetto varicoso. Le bronchiectasie cistiche appaiono come cisti aeree e sono spesso riunite in grappoli. La caratteristica disposizione a grappolo delle lesioni consente di differenziare le bronchiectasie cistiche dalle cisti polmonari. La presenza nel contesto delle bronchiectasie cistiche di un livello idroaereo ne consente la differenziazione dalle cisti polmonari, dove non è in genere apprezzabile. Le bronchiectasie cistiche hanno per lo più una distribuzione non omogenea, lobare o segmentaria e presentano una evidente continuità anatomica con le vie aeree centrali.
- Bronchiolite obliterante. Tra le malattie delle vie aeree distali che inducono una riduzione della densità parenchimale focale, multifocale o diffusa, figura la bronchiolite obliterante (BO). La BO è caratterizzata da obliterazione completa o, più spesso, incompleta del lume bronchiolare per la presenza di fibrosi peribronchiolare oppure di tessuto polipoide all’interno del lume stesso, per costrizione dovuta ad infiltrazione linfo-plasmacellulare della parete, presenza di lesioni granulomatose e stenosi concentrica del lume (47-49), oppure per compressione ab-estrinseco da parte di follicoli linfoidi iperplastici (bronchiolite follicolare) (47). Le cause più comuni della BO sono rappresentate da inalazione di sostanze tossiche, assunzione di farmaci (ad es: penicillamina o sali d’oro), infezioni (batteriche, virali, mycoplasma), malattie del tessuto connettivo (in particolare l’AR e la polimiosite) e come complicanza del trapianto di polmone o di midollo osseo. Raramente la BO è idiopatica. In pazienti con BO la radiografia del torace è per lo più normale; in alcuni casi è però possibile osservare modesti segni di iperinsufflazione polmonare o di attenuazione periferica del disegno vascolare simil-enfisematosa (1). In TCAR la BO, indipendentemente dalle cause che l’hanno indotta, appare come aree di ridotta densità a “mosaico”, con perfusione disomogenea e riduzione del calibro dei vasi (33). Tale aspetto è dovuto sia ad intrappolamento aereo, focale o diffuso, che a vasocostrizione ipossica dei lobuli interessati (oligoemia a “mosaico”) (36). In alcuni casi l’intrappolamento aereo non è ben visualizzabile se non vengono eseguite le scansioni in espirazione, che sono molto sensibili nella individuazione dell’intrappolamento aereo. La TCAR può, inoltre, dimostrare bolle, bronchiolectasie e bronchiectasie sia centrali che periferiche e noduli centrolobulari (2-4 mm) con aspetto ad “albero in fiore” (36). Si possono, altresì, osservare piccole opacità periferiche reticolo-nodulari o nodulari, come nella AR (bronchiolite follicolare) e lesioni cistiche come nella sindrome di Sjögren primaria (SSp), dovute ad aree di polmonite interstiziale linfocitaria.

La TCAR nello studio dell’impegno polmonare nelle malattie reumatiche
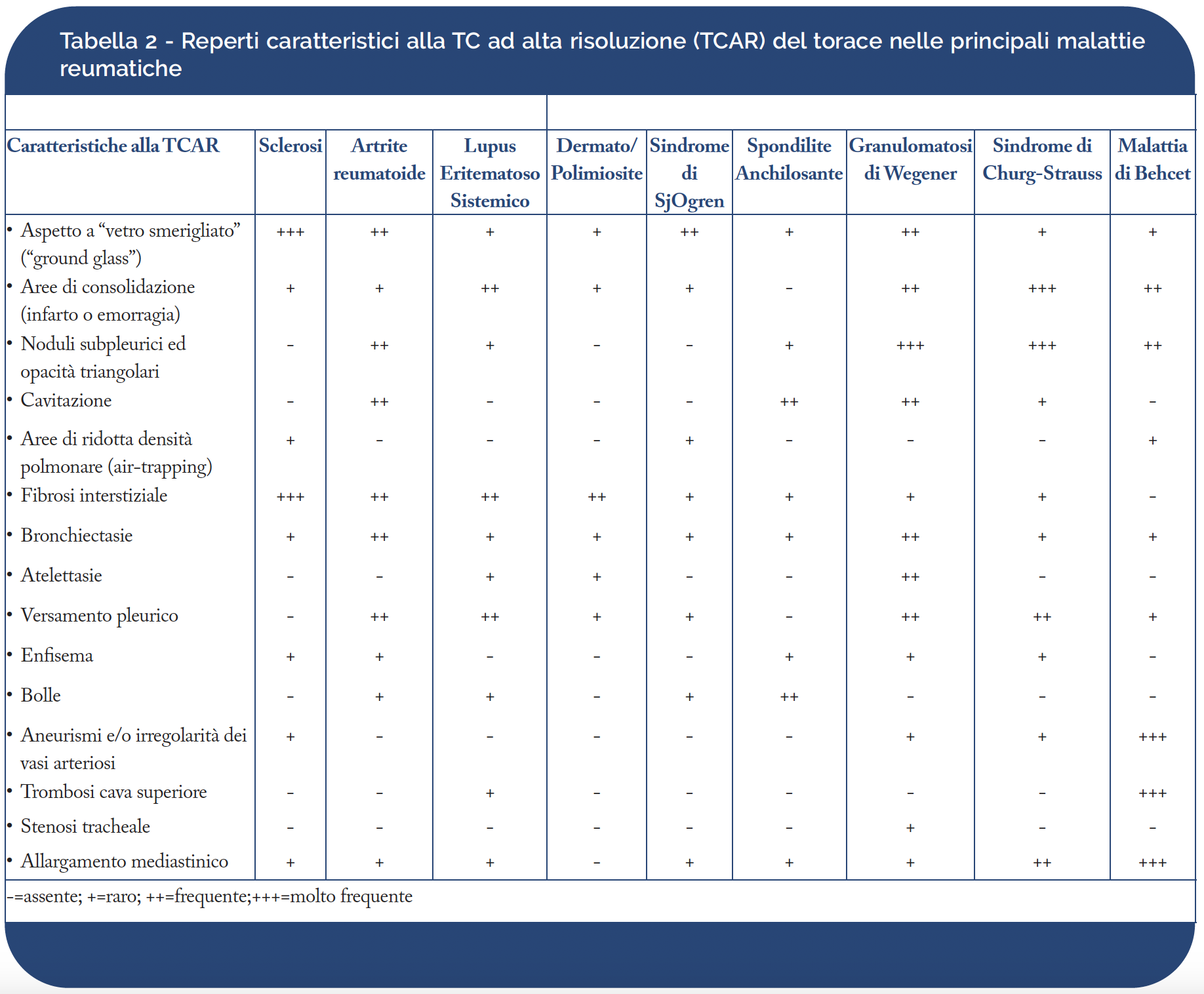
La TCAR nella sclerosi sistemica. L’impegno dell’apparato respiratorio in corso di ScS è rappresentato dalla interstiziopatia polmonare, dall’ipertensione polmonare e dalle neoplasie maligne e costituisce la complicanza maggiore per frequenza (70-90% dei casi) ed importanza diagnostica e clinico-prognostica (50-52). La presenza di fibrosi basale polmonare all’esame standard del torace, sebbene documentabile mediamente solo nel 25-30% dei casi, fa parte dei criteri classificativi della ScS (53). Rispetto all’esame standard del torace, la TCAR dimostra una sensibilità nettamente superiore, con percentuali di positività che variano dal 60% (26) al 91% (54). I reperti della TCAR in corso di ScS sono analoghi a quelli della FPI o della NSIP e sono espressione dell’interessamento dell’interstizio assiale peribroncovascolare, centrale intralobulare e periferico settale, interlobulare e subpleurico (Fig. 1).
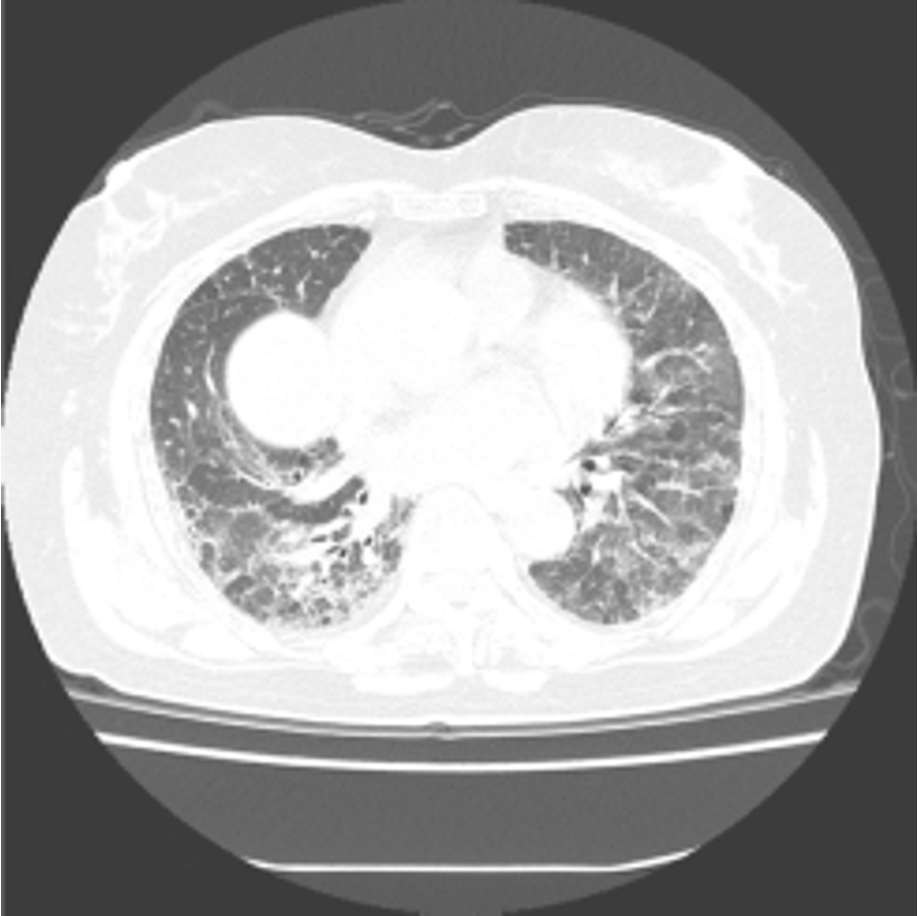
Figura 1. Fibrosi interstiziale in paziente con sclerosi sistemica. Scansione basale, con evidenza di diffuse opacità “a vetro smerigliato” e reticolari da interessamento dell’interstizio intralobulare e periferico, con ispessimento dei setti interlobulari, più evidente a carico delle porzioni periferiche subpleuriche dei lobi polmonari inferiori bilateralmente. Si associa modesto ispessimento delle pareti bronchiali da interessamento dell’interstizio peribroncovascolare
Tali reperti comprendono: opacità a “vetro smerigliato”, opacità reticolari subpleuriche, bronchiectasie e bronchioloectasie da trazione, distorsione dell’architettura polmonare con aspetto ad “alveare”, ispessimenti pleurici e micronoduli centrolobulari da bronchiolite follicolare, con prevalente distribuzione basale e subpleurica (Fig. 2).
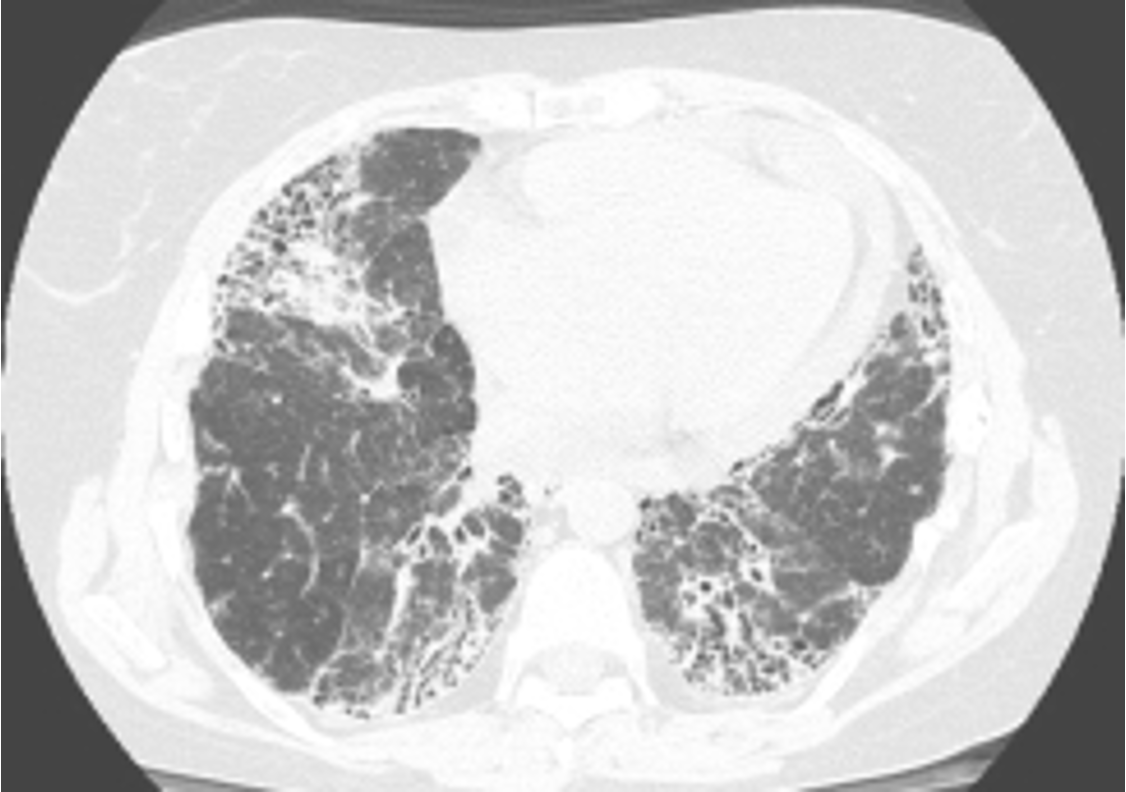
Figura 2. Fibrosi interstiziale in paziente con sclerosi sistemica. La scansione sovrabasale evidenzia estesa opacità ad “alveare” che interessa le zone centrali e perferiche basali di entità maggiore in sede postero basale bilaterale e al lobo medio, con bronchiectasie da trazione. Si associa ispessimento irregolare dell’interstizio periferico subpleurico
Rispetto alla FPI, l’interessamento polmonare della ScS presenta un decorso meno aggressivo ed una prognosi migliore. Istologicamente, corrisponde alla NSIP oppure alla polmonite interstiziale usuale (UIP) ma con scarsa presenza di focolai fibroblastici. Il coinvolgimento dell’interstizio peribroncovascolare si manifesta con ispessimento delle pareti bronchiali ed irregolarità del profilo dei vasi, alterazioni che riguardano sia le strutture ilari e perilari, ove sono meglio valutabili, che quelle più periferiche e del core broncovascolare intralobulare (27, 55, 56). Anche l’interessamento dell’interstizio periferico è ben valutabile con la TCAR; esso si manifesta con opacità lineari, come espressione dell’ispessimento dei setti interlobulari. Nelle zone polmonari periferiche tali opacità lineari si possono continuare perpendicolarmente con lo spazio supleurico, più o meno ispessito da analogo coinvolgimento. Nella ScS è, inoltre, frequente il reperto di opacità lineari, curvilinee, subpleuriche (della lunghezza di 2 o più cm), che decorrono parallelamente alla parete toracica ad una distanza massima di 1 cm; tali alterazioni sono espressione dell’ispessimento di setti interlobulari contigui e di possibile associata atelettasia alveolare (52, 56). La risoluzione spaziale della TCAR non consente, tuttavia, l’identificazione diretta dell’ispessimento dell’interstizio intralobulare interalveolare; tale coinvolgimento si manifesta con opacità a fine reticolazione ovvero a “vetro smerigliato”, che generalmente interessano più lobuli secondari contigui (Fig. 3).
Figura 3. Fibrosi polmonare in paziente con sclerosi sistemica. La scansione TCAR evidenzia diffusa opacità a “vetro smerigliato” per interessamento dell’interstizio intralobulare, con associati ispessimento dei setti interlobulari ed aspetti ad “honeycombing”, più evidenti nelle porzioni periferiche subpleuriche anteriori
E’ necessario tenere presente che le opacità a “vetro smerigliato” sono presenti anche nelle lesioni che comportano parziale occupazione degli spazi aerei alveolari; risulta pertanto difficile in base ai soli reperti TCAR, nel caso di riscontro di tale reperto in corso di alveolite fibrosante, identificare un’alveolite attiva rispetto ad una fibrosi interalveolare (27, 56) anche se la presenza di bronchiectasie e bronchioloectasie “da trazione” orienta per la genesi fibrotica. Le fasi più evolute della malattia sono caratterizzate dalla presenza di opacità ad “alveare” che nella ScS si manifestano con piccole, contigue, irregolari cisti, spesso associate con aree di opacità a “vetro smerigliato” (Fig. 3). Tutti questi reperti presentano nella ScS una tipica distribuzione bilaterale e simmetrica, con prevalente interessamento delle zone polmonari basali, periferiche, subpleuriche e posteriori. L’entità di tali lesioni si riduce gradualmente dalle basi agli apici e dalle zone subpleuriche a quelle centrali. In sede subpleurica possono essere, inoltre, meno frequentemente osservati micronoduli a margini netti, non confluenti (possibile espressione di iperplasia focale linfoide) e formazioni bollose isolate a pareti sottili (espressione di enfisema parasettale) (55-57). Alla fibrosi interstiziale possono associarsi reperti indicativi di ipertensione polmonare che peraltro può essere indipendente dalla fibrosi stessa e dalla sua gravità. L’ipertensione arteriosa polmonare si manifesta alla TCAR con dilatazione delle arterie polmonari e con ipodensità parenchimali a “mosaico” dovute all’alternarsi di zone di iperemia ed oligoemia. Altri possibili reperti rilevabili alla TCAR sono rappresentati dall’aumento volumetrico dei linfonodi mediastinici e dalla dilatazione dell’esofago. Alterazioni polmonari con i medesimi caratteri alla TCAR sono riscontrabili nelle sindromi da sovrapposizione.
La TCAR nell’artrite reumatoide. Il polmone in corso di AR viene interessato principalmente nella sua componente pleurica ed in quella interstiziale, la cui principale espressione è riconducibile ad una fibrosi interstiziale polmonare. La malattia polmonare può, inoltre, esprimersi con coinvolgimento delle vie aeree, con comparsa di noduli polmonari e, più raramente, con vasculite (58, 59). La TCAR è più sensibile rispetto al radiogramma standard, specialmente nelle fasi iniziali di interessamento interstiziale (60) ed è positiva in circa il 30% di pazienti senza sintomi respiratori (61, 62). Il quadro TCAR della fibrosi associata all’AR è del tutto simile a quello che si osserva nella FPI e nella ScS; tuttavia, il consensuale interessamento pleurico, raro in corso di FPI, può consentirne la differenziazione (63). In corso di AR sono documentabili i reperti riconducibili all’impegno dell’interstizio peribroncovascolare (ispessimento ed irregolarità parietale e dei contorni), di quello centrale (opacità di fine reticolazione ed a “vetro smerigliato”) e periferico (opacità lineari e reticolari), fino ai gradi più evoluti di alterazioni ad “alveare” (64-67). La distribuzione è ugualmente simile, con prevalente interessamento delle basi e delle zone polmonari periferiche e subpleuriche (66, 67) (Fig. 4).
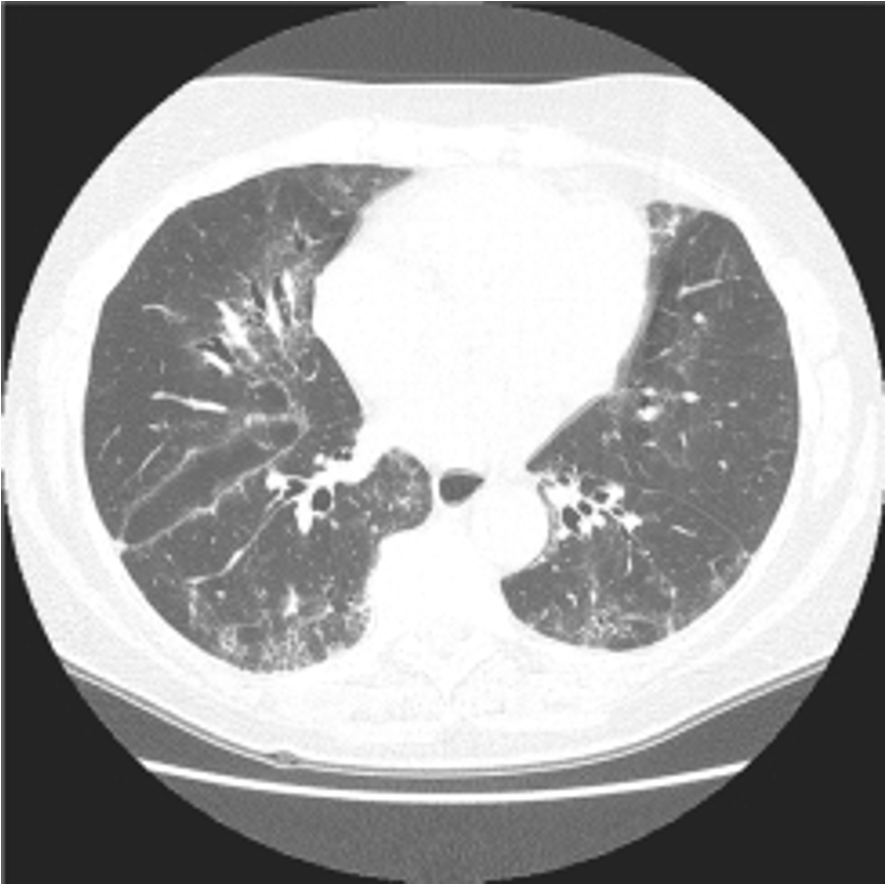
Figura 4. Fibrosi interstiziale in paziente con artrite reumatoide. Diffusa opacità a “vetro smerigliato” da interessamento dell’interstizio intralobulare, più evidente nelle porzioni polmonari subpleuriche, prevalentemente posteriori. Si associano bronchiolectasie, secondarie alla fibrosi a carico del lobo medio ed ispessimento dei setti interlobulari e delle pareti bronchiali, da coinvolgimento dell’interstizio periferico e peri-broncovascolare
Nei casi di riscontro di anomalie all’esame TCAR, l’alterazione più frequente è costituita dal coinvolgimento bronchiale e bronchiolare (61, 62, 64). Questo si manifesta con bronchiectasie ed ispessimento delle pareti bronchiali, sia come reperto isolato che in associazione con alterazioni da polmone ad “alveare” (62). Occasionalmente, in dissociazione con la presenza di bronchiectasie, è possibile documentare la presenza di BO che si caratterizza alla TCAR per l’ispessimento parietale delle diramazioni bronchiali più periferiche (68-70) e per la presenza di aree di disomogenea densità parenchimale a “mosaico” da ipoperfusione secondaria ad ipossiemia; è, inoltre, possibile il riscontro di un intrappolamento aereo nelle scansioni acquisite in espirazione. Il secondo rilievo, per frequenza, è costituito dai noduli polmonari. Tali lesioni, che rappresentano indubbiamente il reperto più caratteristico del coinvolgimento polmonare della AR, è documentato nello 0,2-1% dei casi all’esame radiologico del torace (42) e nel 10-28% alla TCAR (41, 44, 67). I noduli polmonari, singoli o multipli, di dimensioni variabili da alcuni millimetri a 5 cm, si localizzano per lo più nei lobi superiori e medio, mostrano una distribuzione periferica, prevalentemente subpleurica, ed in circa la metà dei casi vanno incontro a cavitazione (42). Le opacità nodulari possono essere di tre tipi (61): 1) micronoduli parenchimali in contatto con diramazioni bronco-vascolari, associati a dilatazione ed ispessimento parietale delle piccole vie aeree, possibile espressione di una bronchiolite; 2) noduli polmonari periferici di dimensioni variabili da 3 mm a 30-50 mm, riferibili a noduli necrobiotici; 3) micronodularità diffusa a distribuzione subpleurica, talora coalescenti in ispessimenti a placca, possibile espressione di iperplasia linfoide. Opacità nodulari istologicamente e radiologicamente simili a quelli riscontrati in corso di AR sono riportati nella sindrome di Caplan (silicoartrite). Più recentemente, in corso di AR, è stata segnalata la presenza di BOOP il cui quadro radiologico più tipico è rappresentato da opacità periferiche consolidative o a “vetro smerigliato”, spesso migranti o a contorni mal definiti (Fig. 5).
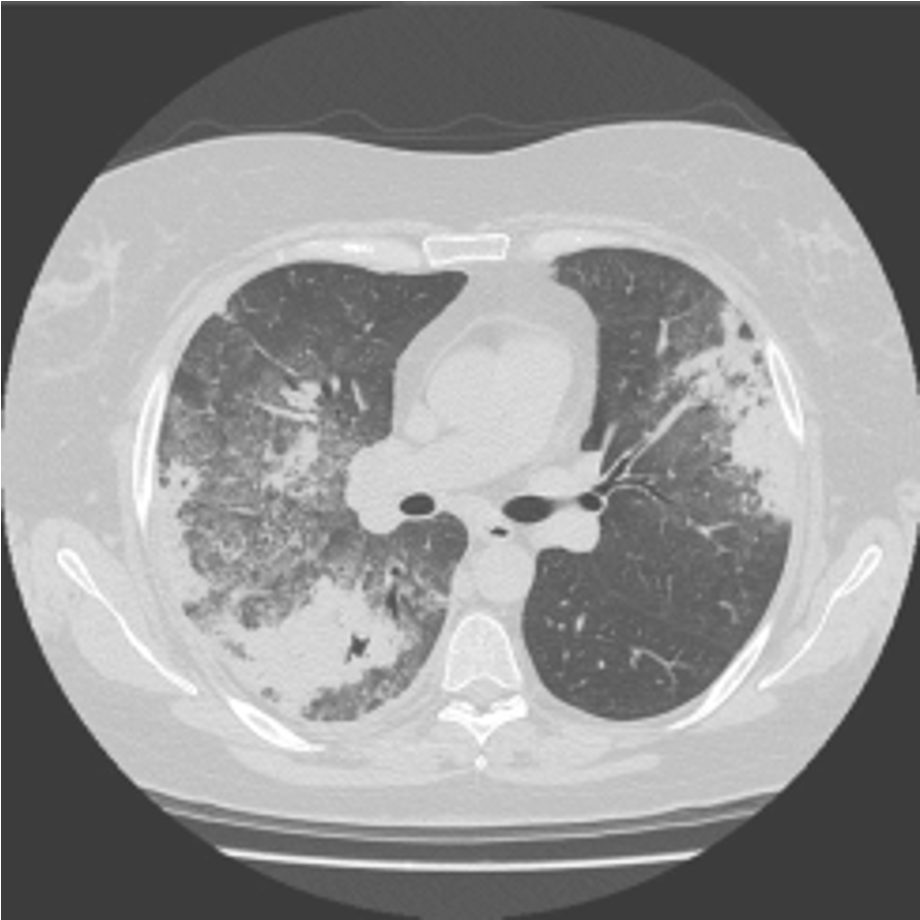
Figura 5. Bronchiolite obliterante con polmonite organizzativa (BOOP) in paziente con artrite reumatoide. Estese aree di consolidazione parenchimali, con broncogrammi aerei, a carico del segmento dorsale del lobo polmonare superiore dx e del segmento apicale del lobo polmonare inferiore omolaterale e a carico della porzione più periferica subpleurica ascellare del segmento anteriore del lobo polmonare superiore di sinistra. Alla periferia si associano estese opacità a “vetro smerigliato” e segni di ispessimento dell’interstizio settale e peribronchiale
Più raro è l’esordio della BOOP sotto forma di lesioni nodulari; eccezionale è il riscontro di lesioni escavate o di adenopatie. L’utilità della TCAR nell’AR consiste, oltre che nella esatta definizione delle strutture polmonari interessate, nella possibilità di rilevare un coinvolgimento polmonare in pazienti con esame radiografico del torace negativo, come dimostrato da Fujii et al. (71), che hanno riscontrato con tale tecnica la presenza di lesioni nel 37% dei pazienti con AR il cui esame standard era risultato negativo.
La TCAR nel lupus eritematoso sistemico. L’interessamento polmonare e pleurico è più frequente nel lupus eritematoso sistemico (LES) che nelle altre MR. Tale coinvolgi mento è riscontrato in oltre l’80% dei reperti autoptici (72) e nel 70% alla TCAR (73, 74). Il LES si distingue dalle altre MR per la meno comune associazione con una interstiziopatia cronica diffusa. Il versamento pleurico rappresenta il reperto più frequentemente rilevato all’esame standard del torace e si associa generalmente ad opacità atelettasiche alle basi polmonari (Fig. 6).
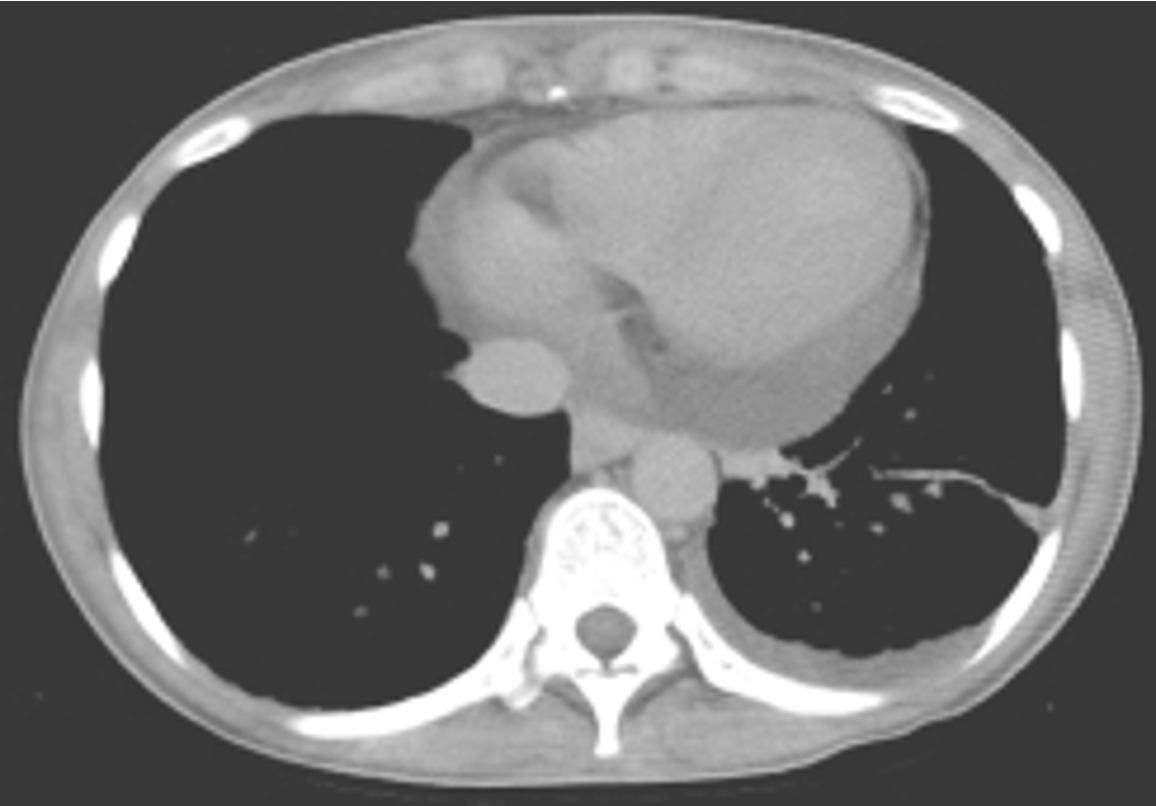
Figura 6. Versamento pleurico in paziente con LES. Piccolo versamento pleurico sinistro, con area di consolidazione parenchimale a stria a carico del segmento latero basale del lobo polmonare inferiore omolaterale. Si associa versamento pericardico di moderata entità
Le aree di addensamento parenchimale, possibili espressione di edema, flogosi od emorragia alveolare, sono facilmente apprezzabili all’esame standard del torace e si manifestano alla TCAR con opacità da consolidazione alveolare o a “vetro smerigliato”. Reperti di fibrosi interstiziale, con caratteristiche tomografiche del tutto simili a quelle riscontrate in corso di altre MR, sono nel LES relativamente frequenti (38-45% dei casi) (73, 74); non è, tuttavia, possibile escludere che il riscontro di aree di opacità a “vetro smerigliato”, in particolare in sede subpleurica, possa essere espressione di flogosi attiva, anzichè di fibrosi intralobulare. L’impegno interstiziale si può manifestare con ispessimento dei setti interlobulari, opacità a banda parenchimali e subpleuriche, ispessimenti pleurici, e, più raramente, con aree di consolidazione e di opacità a “vetro smerigliato” o con alterazione parenchimale ad “alveare” (73). Altri possibili reperti rilevabili alla TCAR sono costituiti dalla presenza di bronchiectasie nel 30% dei casi (73), dall’ispessimento parietale delle vie aeree più periferiche secondarie a bronchiolite e dalle linfoadenopatie mediastiniche nel 20% dei casi (73, 74). Una rara, ma grave complicanza del LES, è costituita dall’emorragia alveolare diffusa, espressione di una capillarite polmonare. Alla TCAR, tale complicanza si manifesta con multiple opacità a “vetro smerigliato”, diffuse bilateralmente, parzialmente confluenti, con sovrapposte opacità lineari da ispessimento dei setti interlobulari (73).
La TCAR nella dermato/polimiosite. Nella dermato/ polimiosite (DM/ PM) l’interessamento polmonare è poco frequente. Esso è documentabile in circa il 5% dei casi e si manifesta prevalentemente con fibrosi interstiziale alle basi polmonari e alla TCAR del tutto simili a quelli precedentemente descritti (75-77) (Fig. 7).
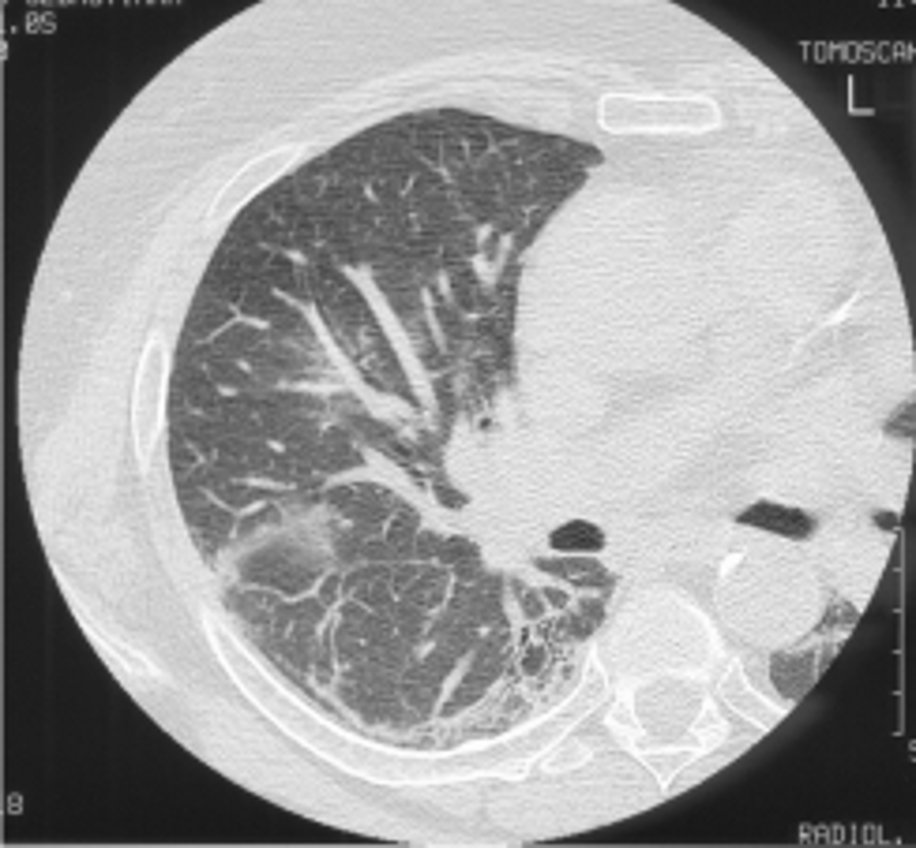
Figura 7. Fibrosi polmonare in paziente con dermatomiosite. La scansione sovrabasale evidenzia interessamento dell’interstizio subpleurico peri ed intralobulare, con aspetto a “vetro smerigliato”, ispessimento dei setti interlobulari e linee subpleuriche, evidente nelle porzioni periferiche subpleuriche posteriori
In una serie di 23 pazienti valutati con TCAR sono stati riscontrati i seguenti reperti: opacità a “vetro smerigliato” (92%), opacità lineari (92%), consolidazione degli spazi aerei (52%), piccoli noduli (28%) e polmone ad “alveare” (16%) (77). In 8 pazienti di tale serie le aree di consolidazione polmonare erano espressione di BOOP; la presenza di tale alterazione può costituire un utile elemento di diagnosi differenziale. Le lesioni polmonari possono precedere la miosite e costituire quindi un reperto precoce. Più tardivamente si possono rilevare aree di consolidazione alveolare da polmonite “ab ingestis”, secondaria a coinvolgimento faringo-esofageo o da BOOP.
La TCAR nella malattia mista del tessuto connettivo. Nella malattia mista del tessuto connettivo (MMTC) l’esame standard del torace evidenzia lesioni polmonari e/o pleuriche in circa il 20% dei casi (78), con prevalenza di versamento pleurico ed opacità da consolidazione alveolare. In una minoranza di casi sono stati riportati in letteratura tipici reperti di fibrosi interstiziale alla TCAR (78, 79).
La TCAR nella sindrome di Sjögren primaria. Nella SSp l’interessamento polmonare è riportato nel 28-37% dei casi e presenta molteplici aspetti corrispondenti a lesioni di differente natura (80-83). La fibrosi interstiziale polmonare è presente in percentuale variabile dal 4 al 52% dei casi (80-86); i caratteri alla TCAR sono analoghi a quelli documentati in corso di FPI a lenta evoluzione (Fig. 8).
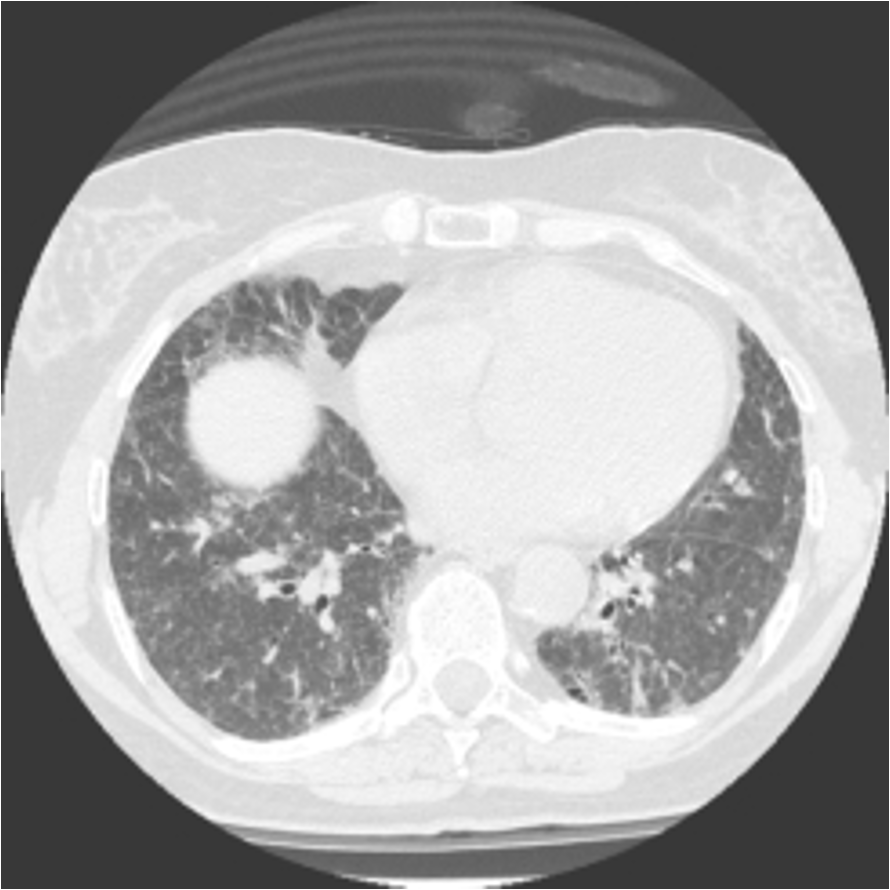
Figura 8. Fibrosi interstiziale in paziente con sindrome di Sjögren. Scansione sovrabasale con evidenza di diffuso ispessimento dell’interstizio polmonare, con disomogenea opacità a“vetro smerigliato”, ed opacità lineari da interessamento dell’interstizio settale e periferico, con ispessimento dei setti interlobulari. Tali reperti, più evidenti nelle porzioni polmonari periferiche subpleuriche sono indicativi di fibrosi interstiziale; le opacità a “vetro smerigliato” possono essere anche espressione di alveolite attiva
L’interessamento delle vie aeree si differenzia, tuttavia, dalle altre MR. La sindrome secca tracheobronchiale determina alterazioni della ventilazione, con ristagno mucoide, opacità atelettasiche e broncopatia ostruttiva; tardivamente compaiono anche reperti da broncopatia cronica, associati o meno a bronchiectasie, bene evidenziabili alla TCAR (80-83). La possibile presenza di processi linfoproliferativi benigni o maligni determina lesioni polmonari di diverso tipo: infiltrazione linfoide tracheo-bronchiale benigna, pneumopatia linfoide interstiziale, pseudolinfoma e linfoma polmonare maligno (maltoma) (87-89).
Alla TCAR sono presenti reperti indicativi di infiltrazione delle pareti delle vie aeree, dell’interstizio polmonare ed aree di consolidazione alveolare, a seconda del prevalere delle diverse lesioni (80-83)
La TCAR nella spondilite anchilosante. Il coinvolgimento polmonare è stato documentato, seppur raramente (1-2%), anche nella spondilite anchilosante (SpA). Il reperto che caratterizza l’impegno polmonare nella SpA è costituito dalla alterazione fibro-bollosa degli apici. Oltre a tali lesioni, con la TCAR sono stati descritti reperti di impegno interstiziale in sede basale e sublpeurica, con opacità a banda parenchimali, ispessimento dei setti interlobulari ed irregolarità delle interfaccie, e reperti indicativi di coinvolgimento delle vie aeree con ispessimento delle pareti bronchiali. Le alterazioni apprezzabili alla TCAR sono essenzialmente rappresentate da fibrosi interstiziale, che, caratteristicamente predilige le regioni apicali del polmone (89-90). Nella loro evoluzione si associano spesso ispessimenti pleurici e lesioni cavitarie cistiche, possibili sedi di infezione cronica da aspergilloma.
La TCAR nelle vasculiti. Il coinvolgimento polmonare è frequente in corso di vasculiti (91-93). L’interessamento vascolare localizzato alla parete delle arterie ed al tessuto perivascolare si presenta alla TCAR come opacità di tipo centrolobulare, mentre l’infiltrato cellulare dell’interstizio peribronchiale si manifesta con ispessimento delle pareti bronchiali. Nella GW i noduli e gli infiltrati rappresentano le lesioni più frequenti e spesso coesistono (45, 94, 95). Le opacità nodulari (da alcuni mm a pochi cm), più frequenti in sede subpleurica, possono andare incontro a cavitazione, quale espressione di una necrosi colliquativa o come risultato di obliterazione arteriosa con successiva necrosi parenchimale (41-43). Gli infiltrati mono o bilaterali, o con tipica distribuzione a “chiazze”, sono associati ad emorragie alveolari, causate da una capillarite necrotizzante (96-98), ad infiltrazione flogistica cronica degli spazi aerei ed a polmonite interstiziale desquamativa. In alcuni casi, nel loro contesto, è possibile osservare un broncogramma aereo o foci di escavazione, espressione di necrosi colliquativa.
Talvolta è possibile evidenziare un manicotto lungo il fascio broncovascolare disposto soprattutto attorno ai bronchi lobari, segmentari e subsegmentari con riduzione del lume bronchiale, probabilmente dovuto ad infiltrati infiammatori e/o granulomi a livello dell’interstizio assiale. Nella sindrome di Churg- Strauss gli infiltrati polmonari sono generalmente transitori con aspetto a “chiazze”, simmetrici ed a sede periferica. Gli infiltrati sono molto estesi e possono confluire ma, al contrario della GW, raramente vanno incontro a cavitazione. Si possono associare linfoadenopatie ilari, un pattern infiltrativo interstiziale diffuso e lesioni miliariformi (99, 100). Anche nella malattia di Behçet le principali alterazioni sono rappresentate da infiltrati alveolari ed opacità rotondeggianti (101- 103). Gli infiltrati, espressione di emorragie polmonari, compaiono nella fase acuta e si risolvono nell’arco di pochi giorni, lasciando il posto ad opacità rotondeggianti, che possono essere di due tipi: 1) periferiche, subpleuriche, spesso multiple, tendono a cavitare e ad indurre rotture pleuriche; 2) nodulari parailari, uni o bilaterali, espressione di aneurismi delle arterie polmonari (104). Si possono, altresì, osservare aree di ridotta densità polmonare, dovute ad intrappolamento aereo, verosimilmente secondario a fenomeni fibrotici (105). Un altro reperto comune è rappresentato dall’allargamento del mediastino secondario ad aneurisma dell’arteria polmonare o ad edema, in seguito a trombosi o restringimento della vena cava superiore (106).
Conclusione
L’impiego della TCAR nello studio delle manifestazioni polmonari delle MR è più sensibile dell’esame radiologico standard, consentendo la precoce dimostrazione di lesioni focali e diffuse, la valutazione dell’attività e dell’estensione della pneumopatia, la corretta guida per le manovre bioptiche, nonchè l’attuazione di un più rigoroso follow-up. I reperti TCAR sono talora diagnostici, ma più spesso non specifici. Tuttavia, la buona correlazione dimostrata con principali pattern istologici fa sì che, in associazione a questi e al quadro clinico e funzionale, la TCAR possa rappresentare un elemento fondamentale per il corretto inquadramento clinico delle manifestazioni toraciche in corso di MR (107).
Punti chiave
- L’interessamento pleuro-polmonare in corso di malattie reumatiche rappresenta una evenienza di comune riscontro, ma la severità del quadro varia considerevolmente in rapporto alla malattia di base. In numerose circostanze il coinvolgimento polmonare è subclinico, per cui il ricorso a metodiche più invasive, quali la biopsia polmonare, appare eticamente inaccettabile.
- L’utilizzo di metodiche non invasive, come le prove di funzionalità respiratoria, il lavaggio bronco-alveolare e la tomografia computerizzata ad alta risoluzione (TCAR) del torace consentono, in questi casi, una più accurata valutazione della gravità e della estensione dell’impegno polmonare. La TCAR, in particolare, si è dimostrata più sensibile dell’esame radiologico standard, che tuttavia deve rimanere il caposaldo di approccio nello studio del polmone.
- Nella presente rassegna vengono discussi i principali quadri tomografici di impegno polmonare in corso di malattie reumatiche, quali la sclerosi sistemica, l’artrite reumatoide, il lupus eritematoso sistemico, la dermato/polimiosite, la malattia mista del tessuto connettivo, la sindrome di Sjögren primaria, la spondilite anchilosante e le vasculiti sistemiche.
- Sebbene il ruolo della TCAR nella valutazione dell’interessamento polmonare in corso di malattie reumatiche e nel follow-up di tali pazienti necessiti di ulteriore approfondimento, il suo impiego dovrebbe essere raccomandato in tutti i casi con sospetta malattia interstiziale del polmone o nelle fasi precoci di insorgenza.
Bibliografia
1. Webb WR, Müller NL, Naidich DP. High-resolution CT of the lung (2nd ed). Lippincott- Raven, Philadelphia, New York, 1996.
2. Aurangabadkar GM, Aurangabadkar MY, Choudhary SS, Ali SN, Khan SM, Jadhav US. Pulmonary Manifestations in Rheumatological Diseases. Cureus. 2022;14(9):e29628.
3. Chaudhury M, Kishore EH, Lingam L, Panda AK. Spectrum of high-resolution computed tomography pattern in lungs in patients with connective tissue disorders. Ann Afr Med. 2023;22(3):246-251.
4. Salaffi F, Subiaco S, Carotti M, et al. Bronchoalveolar lavage in primary Sjögren’s syndrome. Eur J Intern Med 1995; 6: 109-16.
5. Manganelli P, Salaffi F, Pesci A. Clinical and subclinical alveolitis in connective tissue diseases assessed by bronchoalveolar lavage. Semin Arthritis Rheum 1997; 26: 740-54.
6. Eun AK, Kyung SL, Takesi F, et al. Interstitial lung diseases associated with collagen vascular diseases: radiologic fin-dings. Radiographics 2002; 22: S151- S165
7. Webb WR. High resolution CT of the lung parenchyma. Radiol Clin North Am 1989; 27: 1085-97.
8. Webb WR, Stein MG, Finkbeiner WE, Im JG, Lynch D, Gamsu G. Normal and diseased isolated lungs: high-resolution CT. Radiology 1988; 166: 81-7.
9. Mayo JR, Jackson SA, Müller NL. High resolution CT of the chest: radiation dose. AJR 1993; 160: 479-81.
10. Robinson PJ, Kreel L. Pulmonary tissue attenuation with computed tomography: comparison of inspiration and expiration scans. J Comput Assist Tomogr 1979; 3: 740-8.
11. Webb WR, Müller NL, Naidich DP. Normal lung anatomy. In Webb WR, Müller R, Naidich DP: High-resolution CT of the lung. 2nd ed. Lippincott-Raven, Philadelphia, New York, 1996, 23-40.
12. Zompatori M, Fasano L, Rimondi MR, et al. The assessment of the activity of idiopathic pulmonary fibrosis by high-resolution computed tomography. Radiol Med 1996; 91: 238-46.
13. Miller WS. The Lung. Springfield, IL: Charles C Thomas; 1947: 203.
14. Weibel ER. Looking into the lung: what can it tell us? AJR 1979; 133: 1021-31.
15. Webb WR, Müller NL, Naidich DP. H RCT finding of lung diseases. In Webb WR, Müller R, Naidich DP: High resolution CT of the lung. 2nd ed. Lippincott-Raven, Philadelphia, New York, 1996, 41-108.
16. Colby TV. Anatomic distribution and histopathologic patterns in interstitial lung disease. In: Schwarz MI, King TE Je (Eds). Interstitial lung disease. St Louis: Mosby Year Book; 1993: 59-77.
17. Pasławski M, Złomaniec J. Small bronchiectases and bronchiolectases in high resolution computed tomography (HRCT). Ann Univ Mariae Curie Sklodowska Med. 2003;58(2):402-6.
18. Bergin CJ, Müller NL. CT in the dia- gnosis of interstitial lung disease. AJR 1985; 145: 505-10.
19. Zerhouni E, Naidich D P, Stitik FP, Khouri NF, Siegelman SS. Computed tomography of the pulmonary parenchyma. Part 2: interstitial disease. J Thorac Imaging 1985; 1: 54- 64.
20. Zerhouni E. Computed tomography of the pulmonary parenchyma: an overview. Chest 1989; 95: 901-7.
21. Nishimura K, Kitaichi M, Izumi T, Nagai S, Itoh H. Usual interstitial pneumonia: histologic correlation with high-re4solution CT. Radiology 1992; 182: 337- 42.
22. Munk PL, Müller N L, Miller RR, Ostrow DN. Pulmonary lymphangitic carcinomatosis: CT and pathologic fin- dings. Radiology 1988; 166: 705-9.
23. Gruden JF, Webb WR, Warnock M. Centrilobular opacities in the lung on high-resolution CT: diagnostic consideration and pathologic correlation. AJR 1994; 162: 569-74.
24. Webb WR, Müller NL, Naidich DP. Diseases characterized primarily by parenchymal opacification. In Webb WR, Müller NL, Naidich DP: High-resolution CT of the lung (2nd ed). Lippincott-Raven, Philadelphia, New York, 1996, 193-225.
25. Remy-Jardin M, Remy J, Giraud F, Wattinne B. Computed tomography assessment of ground-glass opacity: semiology and significance. J Thorac Imaging 1993; 8: 249-64.
26. Wells AU, Hansell DM, Rubens MB, Cullinan P, Black CM, Du Bois RM. The predictive value of appearances on thin-section computed tomography in fibrosing alveolitis. Am Rev Respir Dis 1993; 148: 1076-82.
27. Salaffi F, Carotti M, Di Donato E, Di Carlo M, Ceccarelli L, Giuseppetti G. Computer-Aided Tomographic Analysis of Interstitial Lung Disease (ILD) in Patients with Systemic Sclerosis (SSc). Correlation with Pulmonary Physiologic Tests and Patient-Centred Measures of Perceived Dyspnea and Functional Disability. PLoS One. 2016;11(3):e0149240.
28. Zompatori M, Rimondi MR. Diffuse ground-glass opacity of the lung. A guide to interpreting the high-resolution computed tomography (HRCT) picture. Radiol Med 1994; 88: 576-81.
29. Remy-Jardin M, Remy J, Wallert B, Ba- taille D, Hatron PY. Pulmonary involvement in progressive systemic sclerosis: sequential evaluation with CT, pulmo- nary function tests, and bronchoalveolar lavage. Radiology 1993; 188: 499-506.
30. Leung AN, Miller RR, Müller NL. Pa- renchymal opacification in chronic infiltrative lung diseases: CT-pathologic cor- relation. Radiology 1993; 188: 209-14.
31. Remy-Jardin M, Giraud F, Remy J, Co- pin MC, Gosselin B, Duhamel A. Importance of ground-glass attenuation in chronic diffuse infiltrative lung disease: pathologic-CT correlation. Radiology 1993; 189: 693-8.
32. Bergin CJ, Wirth RL, Berry GJ, Castel- lino RA. Pneumocystis carinii pneumonia: CT and H RCT observations. J Comput Assist Tomogr 1990; 14: 756-9.
33. Lynch DA, Webb WR, Gamsu G, Stul- barg M, Golden J. Computed tomography in pulmonary sarcoidosis. J Comput Assist Tomogr 1989; 13: 405-10.
34. Brauner MW, Grenier P, Mompoint D, Lenoir S, de Cremoux H. Pulmonary sarcoidosis: evaluation with high-resolution CT. Radiology 1989; 170: 629-35.
35. Murdoch J, Müller NL. Pulmonary sar- coidosis: changes on follow-up CT examinations. AJR 1992; 159: 473-7.
36. Webb WR, Müller NL, Naidich DP. Diseases characterized primarily by decreased lung opacity, including cystic abnormalities, emphysema, and bronchiectasis. In Webb WR, Müller NL, Naidich DP: High-resolution CT of the lung. 2nd ed. Lippincott-Raven, Philadelphia, New York, 1996, 227-69.
37. Zompatori M, Fasano L, Battista G, Pa- cilli AM. Longitudinal follow-up evaluation of pulmonary emphysema using high-resolution computed tomography (HRCT) study and pulmonary function tests. Radiol Med 2001; 102: 122-6.
38. Müller NL, Chiles C, Kullnig P. Pulmonary lymphangiomyomatosis: correlation of CT with radiographic and functional findings. Radiology 1990; 175: 335-9.
39. Naidich DP. High-resolution computed tomography of cystic lung disease. Semin Roentgenol 1991; 26: 151-74.
40. Panettieree F, Chandler BF, Libctke JH. Pulmonary cavitation in rheumatoid disease. Am Rev Respir Dis 1968; 97: 89- 95.
41. Cortet B, Perez T, Roux N, et al. Pulmo- nary function tests and high-resolution computed tomography of the lungs in patients with rheumatoid arthritis. Ann Rheum Dis 1997; 56: 596-600.
42. Shannon TM, Gale ME. Noncardiac manifestations of rheumatoid arthritis in the thorax. J Thorac Imaging 1992; 7: 19-29.
43. Aberle DR, Gamsu G, Lynch D. Thoracic manifestations of Wegener’s granulo- matosis: diagnosis and course. Radiology 1990; 174: 703-9.
44. Papiris SA, Manoussakis MN, Drosos AA, Kontogiannis D, Constantopoulos SH, Moutsopoulos H M. Imaging of thoracic Wegener’s granulomatosis: the computed tomographic appearance. Am J Med 1992; 93: 529-36.
45. Kuhlman JE, Hruban RH, Fishman EK. Wegener granulomatosis: CT features of parenchymal lung disease. J Comput Ass Tomog 1991; 15: 948-52.
46. Rémy-Jardin M, Remy J, Cortet B, Mauri F, Delcambre B. Lung changes in rheumatoid arthritis: CT findings. Radiology 1994; 193: 375-82.
47. Hayakawa H, Sato A, Imokawa S, Toyo- shima M, Chida K, Iwata M. Bronchiolar disease in rheumatoid arthritis. Am J Re- spir Crit Care Med 1996; 154: 1531-6.
48. Fortoul TI, Cano-Valle F, Oliva E, Bar- rios R. Follicular bronchiolitis in association with connective tissue diseases. Lung 1985; 163; 305-14.
49. Kinoshita M, H igashi T, Tanaka C, Tokunaga N, Ichikawa Y, Oizumi K. Follicular bronchiolitis associated with rheumatoid arthritis. Intern Med 1992; 31: 674-7.
50. Medsger, TA Jr. Systemic sclerosis (scleroderma): clinical aspects. In: Koopman WJ, ed. Arthritis and Allied Conditions. 13th Ed. Edited by WJ Koopman. Philadelphia, Williams & Wilkins, 1997, 1433-64.
51. Bruni C, Chung L, Hoffmann-Vold AM, Assassi S, Gabrielli A, Khanna D, Bernstein EJ, Distler O; EUSTAR and SCTC collaborators. High-resolution computed tomography of the chest for the screening, re-screening and follow-up of systemic sclerosis-associated interstitial lung disease: a EUSTAR-SCTC survey. Clin Exp Rheumatol. 2022;40(10):1951-1955.
52. Chatterjee S, Perelas A, Yadav R, Kirby DF, Singh A. Viewpoint: a multidisciplinary approach to the assessment of patients with systemic sclerosis-associated interstitial lung disease. Clin Rheumatol. 2023;42(3):653-661.
53. Subcommittee for Scleroderma Criteria of the American Rheumatism Association Diagnostic and Therapeutic Criteria Committee. Preliminary criteria for the classification of systemic sclerosis (scle- roderma). Arthritis Rheum 1980; 23: 581-90.
54. Schuravitzky H, Stiglbauer R, Grainin- ger W, et al. Interstitial lung disease in progressive systemic sclerosis: high-resolution CT versus radiography. Radiology 1990; 176: 755-9.
55. Salaffi F, Carotti M, Tardella M, Di Carlo M, Fraticelli P, Fischetti C, Giovagnoni A, Gabrielli A. Computed tomography assessment of evolution of interstitial lung disease in systemic sclerosis: Comparison of two scoring systems. Eur J Intern Med. 2020;76:71-75.
56. Warrick JH, Bhalla M, Schabel SI, Sil- ver RM. High-resolution computed tomography in early scleroderma lung di- sease. J Rheumatol 1991; 18: 1520-8.
57. Wells AU, Hansell DM, Rubens MB, et al. Fibrosing alveolitis in systemic sclerosis. Am J Resp Crit Care Med 1994; 150: 462-8.
58. Anaya J-M, Diethelm L, Ortiz LA, et al. Pulmonary involvement in rheumatoid arthritis. Semin Arthritis Rheum 1995; 24: 242-54.
59. Dai Y, Wang W, Yu Y, Hu S. Rheumatoid arthritis-associated interstitial lung disease: an overview of epidemiology, pathogenesis and management. Clin Rheumatol. 2021;40(4):1211-1220.
60. Salaffi F, Carotti M, Di Carlo M, Tardella M, Giovagnoni A. High-resolution computed tomography of the lung in patients with rheumatoid arthritis: Prevalence of interstitial lung disease involvement and determinants of abnormalities. Medicine (Baltimore). 2019;98(38):e17088.
61. Remy-Jardin M, Remy J, Cortet B, Mauri F, Delcambre B. Lung changes in rheumatoid arthritis: CT findings. Radiology 1994; 193: 375-82.
62. Carotti M, Salaffi F, Manganelli P, Sal- volini L, Bichi Secchi E, De Berardinis S. L’interessamento polmonare subclinico nell’artrite reumatoide: studio mediante tomografia ad alta risoluzione. Reumatismo 2001; 53: 280-8.
63. Fewins HE, McGowan I, Whitehouse GH, Williams J, Mallya R. High-definition computed tomography in rheuma toid arthritis associated pulmonary disease. Br J Rheumatol 1991; 30: 214-6.
64. Tomomasa I, Hikaru H, Motohiko M, et al. Frequency of broncho-bronchiolar disease in rheumatoid arthritis: an examination by high-resolution computed tomography. Mod Rheumatol 2002; 12: 311-7.
65. Gabbay E, Tarala R, Will R, et al. Interstitial lung disease in recent onset rheumatoid arthritis. Am J Respir Crit Care Med 1997; 156: 528-35.
66. Fewins HE, McGowan I, Whitehouse GH, Williams J, Mallya R. High-definition computed tomography in rheumatoid arthritis associated pulmonary disease. Br J Rheumatol 1991; 30: 214-6.
67. McDonagh J, Greaves M, Wright AR, Heycock C, Owen JP, Kelly C. High-resolution computed tomography of the lungs in patients with rheumatoid arthritis and interstitial lung disease. Br J Rheumatol 1994; 33: 118-22.
68. Herzog C, Miller RR, Hoidal JR. Bronchiolitis and rheumatoid arthritis. Am Rev Respir Dis 1981; 124: 636-9.
69. Lin E, Limper AH, Moua T. Obliterative bronchiolitis associated with rheumatoid arthritis: analysis of a single-center case series. BMC Pulm Med. 2018;18(1):105.
70. Lahdensuo A, Mattila J, Vilppula A. Bronchiolitis in rheumatoid arthritis. Chest 1984; 85: 705-7.
71. Fujii M, Adachi S, Shimizu T, Hirota S, Sako M, Kono M. Interstitial lung disease in rheumatoid arthritis: assessment with high-resolution computed tomo- graphy. J Thorac Imaging 1992; 7: 13-25.
72. Orens JB, Martinez FJ, Lynch JP. Pleuropulmonary manifestations of systemic lupus erytematosus. Rheum Dis Clin North Am 1994; 20: 159-93.
73. Fenlon HM, Doran M, Sant SM, Breat- nach Ë. High-resolution chest CT in systemic lupus erythematosus. AJR 1996; 166: 301-7.
74. Sant SM, Doran M, Fenelon H M, Breatnach ES. Pleuropulmonary abnormalities in patients with systemic lupus erythematosus: assessment with high re- solution computed tomography, chest ra- diography and pulmonary function tests. Clin Exp Rheumatol 1997; 15: 507-13.
75. Wu T, Zhou H, Xu S, Deng Z, Zhang Y, Ding Q. Clinical and HRCT features of amyopathic dermatomyositis associated with interstitial lung disease: A retrospective study of 128 patients with connective tissue disease-related interstitial lung disease. Am J Med Sci. 2023;365(5):429- 436.
76. Mino M, Noma S, Taguchi Y, Tomii K, Kohri Y, Oida K. Pulmonary involvement in polymyositis and dermatomyositis: sequential evaluation with CT. AJR 1997; 169: 83-7.
77. Ikezoe J, Johkoh T, Kohno N, et al: High resolution CT findings in patients with polymyositis and dermatomyositis. J Thoracic Imaging 1996; 11:250-9.
78. Prakash UBS. Lung in mixed connective tissue disease. J Thorac Imaging 1992; 7: 55-61.
79. Meziane MA. High resolution computed tomography scanning in the assessment of interstitial lung diseases. J Thorac Imag 1992; 7: 13-25.
80. Gardiner P, Ward C, Allison A, et al. Pleuropulmonary abnormalities in primary Sjögren’s syndrome. J Rheumatol 1993; 20: 831-7.
81. Papiris S, Skopouli FN, Maniati MA, Constantopoulo S H, Moutsopoulos HM. Bronchiolitis in primary Sjögren’s syndrome. In “Sjögren’s syndrome – State of the Art”. Homma M, Sugai S, Tojo T, et al. (Eds). Kugler Publications, 1994: 431.
82. Diaz C, Geli C, Franquet T, Gimenez A, Casan P, Sanchis J. Lung changes in primary Sjögren’s sindrome: clinical, lung functional test and H RCT findings. Arthritis Rheum 1996; 39: S198.
83. Salaffi F, Manganelli P, Carotti M, et al. A longitudinal study of pulmonary involvement in primary Sjögren’s syndrome. Relationship between alveolitis and subsequent lung changes on high-resolution computed tomography. Br J Rheumatol 1998; 37: 263-9.
84. Lin W, Xin Z, Zhang J, Liu N, Ren X, Liu M, Su Y, Liu Y, Yang L, Guo S, Yang Y, Li Y, Cao J, Ning X, Li J, Xue H, Niu N, Chen Y, Li F, Sun L, Zhang X, Zhang F, Zhang W. Interstitial lung disease in Primary Sjögren’s syndrome. BMC Pulm Med. 2022 Feb 27;22(1):73
85. Dong X, Gao Y, Li M, Wang D, Li J, Zhang Y. Characteristics of Chest HRCT and pulmonary function tests in elderly-onset primary Sjögren syndrome with interstitial lung disease. Medicine (Baltimore). 2023 22;102(8):e32952.
86. Gardiner P: Primary Sjögren’s syndrome. In “Lung disease in rheumatic disorders”. Baillière’s Clin Rheum 1993; 7: 59-77.
87. Asherson RA, Munsey F, Pambakian H, Brostoff J, Hughes GR. Sjögren’s syndrome and fibrosing alveolitis complicated by pulmonary lymphoma. Ann Rheum Dis 1987; 46: 701-5.
88. Kamholz S, Sher A, Barland P, Rosen N, Rakoff S, Becker N. Sjögren’s syndrome: severe upper airways obstruction due to primary malignant tracheal lymphoma developing during successful treatment of lymphocytic interstitial pneumonitis. J Rheumatol 1987; 143: 588-94.
89. El Maghraoui A, Dehhaoui M. Prevalence and characteristics of lung involvement on high resolution computed tomography in patients with ankylosing spondylitis: a systematic review. Pulm Med. 2012;2012:965956.
90. Fenlon HM, Casserly I, Sant SM, Breat- nach Ë. Plain radiographs and thoracic high-resolution CT in patients with ankylosing spondylitis. AJR 1997; 168: 1067-72.
91. Fauci AS, Haynes BF, Katz P. The spectrum of vasculitis. Clinical, pathologic, immunologic, and therapeutic considerations. Ann Intern Med 1978; 89: 660-76.
92. Leavitt RY, Fauci AS. Pulmonary vascu- litis. Am Rev Respir Dis 1986; 134: 149- 66.
93. Manganelli P, Pesci A, Carotti M, Salaffi F. Le manifestazioni polmonari delle vasculiti sistemiche. Reumatismo 1997; 49: 117-23.
94. Bruni C, Chung L, Hoffmann-Vold AM, Assassi S, Gabrielli A, Khanna D, Bernstein EJ, Distler O; EUSTAR and SCTC collaborators. High-resolution computed tomography of the chest for the screening, re-screening and follow-up of systemic sclerosis-associated interstitial lung disease: a EUSTAR-SCTC survey. Clin Exp Rheumatol. 2022;40(10):1951-1955.
95. Hoffman GS, Kerr GS, Leavitt RY, et al. Wegener’s granulomatosis: an analysis of 158 patients. Ann Intern Med 1992; 116: 488-98.
96. Da Silva RC, Adhikari P. Granulomatosis With Polyangiitis Presenting With Diffuse Alveolar Hemorrhage: A Systematic Review. Cureus. 2022 Oct 4;14(10):e29909.
97. Sauvaget F, Lê Thi Huong Du, Piette C, et al. Hémorragies intra-alvéolaires de la granulomatosis de Wegener. Etude rétrospective de 9 cas. Presse Méd 1993; 22: 709-11.
98. Bax J, Gooszen Hch, H oorntje SJ. Acute fulminating alveolar hemorrhage as presenting symptom in Wegener’s granulomatosis. Anticytoplasmatic antibodies as a diagnostic tool. Eur J Resp Dis 1987; 71: 202-5.
99. Lanham JC, Elkon KB, Pusey CD, Hughes GR. Systemic vasculitis with asthma and eosinophilia: a clinical approach to the Churg-Strauss syndrome. Medicine 1984; 63: 65-81.
100. Buschman DL, Waldron JA Jr, King TE Jr. Churg-Strauss pulmonary vasculitis. High-resolution computed to- mography scanning and pathologic fin- dings. Am Rev Respir Dis 1990; 142: 458-61.
101. Efthimiou J, Johnston C, Spiro SG, Turner-Warwick M. Pulmonary disease in Behçet’s disease. Q J Med 1986; 58: 259-80.
102. Hamuryudan V, Yurdakul S, Moral F, et al. Pulmonary arterial aneurysms in Behçet’s syndrome: a report of 24 cases. Br J Rheumatol 1994; 33: 48-51.
103. Giannessi C, Smorchkova O, Cozzi D, Zantonelli G, Bertelli E, Moroni C, Cavigli E, Miele V. Behçet’s Disease: A Radiological Review of Vascular and Parenchymal Pulmonary Involvement. Diagnostics (Basel). 2022;12(11):2868.
104. Grenier P, Bletry O, Cornoud F, Godeau P, Nauhum H. Pulmonary involvement in Behçet disease. AJR 1981; 137: 565-69.
105. Tunaci A, Berkmen Y, Gökmen E. Thoracic involvement in Behçet disease: pathologic, clinical, and imaging feature. AJR 1994; 164: 51-6.
106. Ödev K, Tunç R, Varol S, Aydemir H, Yılmaz PD, Korkmaz C. Thoracic Complications in Behçet’s Disease: Imaging Findings. Can Respir J. 2020;2020:4649081.
107. Hoffmann T, Oelzner P, Teichgräber U, Franz M, Gaßler N, Kroegel C, Wolf G, Pfeil A. Diagnosing lung involvement in inflammatory rheumatic diseases-Where do we currently stand? Front Med (Lausanne). 2023;11;9:1101448
